Patología
¿A qué nos referimos con HTA?
Se ha observado una fuerte asociación entre la presencia de valores elevados de presión arterial (PA) sistólica y diastólica y el aumento del riesgo de eventos cardiovasculares y renales1,2, especialmente en pacientes con edades comprendidas entre los 30 y más de 80 años.
La asociación entre la hipertensión (HTA) y el aumento del riesgo cardiovascular es continua, de forma que aumentos de 20 mmHg en la PA sistólica o de 10 mmHg en la PA diastólica pueden llegar a duplicar el riesgo de muerte por accidente cerebrovascular, enfermedad cardíaca u otra enfermedad vascular2.
El carácter continuo de la relación entre la PA y el riesgo cardiovascular, unido a la distribución uniforme de la PA en la población general3, dificulta la distinción entre normotensión e hipertensión. Por ello, en la práctica clínica necesitamos unos valores de corte universales de PA que nos ayuden a simplificar el enfoque diagnóstico y facilitar la toma individualizada de decisiones sobre el tratamiento más adecuado de estos pacientes.
Los valores para definir la HTA se establecen según el nivel de PA en el cual los beneficios del tratamiento sobrepasan claramente sus riesgos, según los resultados de estudios clínicos4.
Tanto la guía de la Sociedad Europea de Hipertensión (ESH) como la del National Institute for Health and Care Excellence (NICE) establecen el punto de corte de HTA en valores de PA sistólica (PAS) ≥140 mmHg o de PA diastólica (PAD) ≥90 mmHg4–6. La tabla 1 muestra la clasificación de la HTA en función de los niveles de PA medidos en entornos sanitarios según la guía europea4.
Tabla 1. Clasificación de la presión arterial medida en consulta, según la guía europea
| Categoría | Sistólica (mmHg) | Diastólica (mmHg) | |
| Óptima | <120 | y | <80 |
| Normal | 120-129 | y/o | 80-84 |
| Normal-alta | 130-139 | y/o | 85-89 |
| Hipertensión de grado 1 | 140-159 | y/o | 90-99 |
| Hipertensión de grado 2 | 160-179 | y/o | 100-109 |
| Hipertensión de grado 3 | ≥180 | y/o | ≥110 |
| Hipertensión sistólica aisladaa | ≥140 | y | <90 |
| Hipertensión diastólica aisladaa | <140 | y | ≥90 |
PA: presión arterial; PAS: presión arterial sistólica.
La categoría de PA se define el valor más alto de PA, ya sea sistólica o diastólica.
a La HTA sistólica o diastólica aislada se clasifica en grado 1, 2 o 3 según los valores de PAS y PAD en los intervalos indicados. Se emplea la misma clasificación para todas las edades a partir de los 16 años.
Fuente: Mancia et al.4.
Por su parte, el American College of Cardiology (ACC) y la American Heart Association (AHA)7 establecen un punto de corte más bajo, en cifras de TA ≥130/80 mmHg. Esto conlleva diagnosticar de HTA a un gran número de personas previamente consideradas no hipertensas. La clasificación que esta guía establece de la PA puede verse en la tabla 2.
Tabla 2. Clasificación de la presión arterial, según las guías americanas
| Categoría | Sistólica (mmHg) | Diastólica (mmHg) | |
| Normal | <120 | y | <80 |
| Elevada | 120-129 | y | <80 |
| Hipertensión de
grado 1 |
130-139 | o | 80-89 |
| Hipertensión de
grado 2 |
≥140 | o | ≥90 |
Fuente: Whelton et al.7.
Además de clasificar la HTA en función de las cifras de PA, la guía europea también propone diferenciar los siguientes estadios de HTA4:
- Estadio 1: HTA sin complicaciones, es decir, sin daño orgánico inducido por HTA, diabetes, enfermedad cardiovascular establecida ni insuficiencia renal crónica en estadio ≥3.
- Estadio 2: presencia de daño orgánico inducido por HTA, diabetes o insuficiencia renal crónica en estadio 3.
- Estadio 3: presencia de enfermedad cardiovascular o insuficiencia renal crónica en estadio 4 o 5.
¿Es frecuente el diagnóstico de HTA? ¿Por qué es importante detectarla?
Se estima que la prevalencia global de HTA en adultos es de alrededor del 30 % al 45 %, siendo más frecuente a edades avanzadas (en personas mayores de 60 años la prevalencia alcanza valores superiores al 60 %)8. En España, el estudio IBERICAN reveló que el 48 % de los pacientes que acuden a la consulta de atención primaria padecen HTA9. El número de personas con HTA en todo el mundo se duplicó entre 1990 y el 2019, con el mayor aumento en los países con ingresos bajos y medios. Por otro lado, en los países con ingresos altos, la prevalencia ha disminuido a la vez que los sistemas de salud han logrado tasas de tratamiento de hasta el 80 % y tasas de control de hasta el 60 %10.
La HTA fue el principal factor asociado a mortalidad prematura en 2015, ya que causó casi 10 millones de muertes y fue la responsable de más de 200 millones de años de vida ajustados por discapacidad11. Además, la importancia clínica radica en su asociación con una mayor incidencia de ciertos eventos cardiovasculares (ictus hemorrágico, ictus isquémico, infarto de miocardio, muerte súbita y enfermedad arterial periférica) y de insuficiencia renal terminal12; la HTA también se ha relacionado con un aumento del riesgo de aparición de fibrilación auricular13. También existe una relación entre el aumento prematuro de los valores de PA con el aumento del riesgo de deterioro cognitivo y demencia14,15.
Otro hecho que contribuye a la importancia clínica de la HTA es que muchos pacientes adultos con hipertensión padecen también otros factores de riesgo cardiovascular7, que deben tomarse en cuenta a la hora de evaluar a un paciente con HTA (tabla 3)4. Aunque la relación entre la HTA y otros factores de riesgo modificables es compleja, parece que están implicados mecanismos como la activación excesiva del sistema renina-angiotensina-aldosterona, la activación del sistema nervioso simpático, la inhibición del péptido natriurético o la disfunción endotelial, entre otros16,17.
Tabla 3. Factores que influyen en el riesgo cardiovascular de los pacientes con HTA
| Parámetros para estratificar el riesgo cardiovascular incluidos en el SCORE2 y el SCORE2-OP |
| Sexo (varones más que mujeres) |
| Edad |
| Cifras de PASa |
| Fumador (actual o pasado) |
| Colesterol no-HDL |
| Ácido úrico |
| Factores establecidos y novedosos |
| Antecedente de HTA de aparición temprana en la familia o los padres |
| Antecedente personal de HTA maligna |
| Antecedente familiar de ECV prematura (varones <55 años y mujeres <65 años) |
| Frecuencia cardíaca (>80 lpm en reposo) |
| Bajo peso al nacer |
| Estilo de vida sedentario |
| Sobrepeso u obesidad |
| Diabetes |
| Ácido úrico |
| Lipoproteína a |
| Complicaciones del embarazo (aborto espontáneo recurrente, parto pretérmino, trastornos hipertensivos, diabetes gestacional) |
| Aparición temprana de la menopausia |
| Fragilidad |
| Factores psicológicos y socioeconómicos |
| Migración |
| Exposición ambiental a la contaminación aérea o al ruido |
| Afecciones clínicas y enfermedades concomitantes adicionales |
| Hipertensión resistente |
| Trastornos del sueño (incluida la apnea obstructiva del sueño) |
| EPOC |
| Gota |
| Enfermedades inflamatorias crónicas |
| Esteatosis hepática no alcohólica |
| Infecciones crónicas (incluida COVID-19 persistente) |
| Migraña |
| Síndromes depresivos |
| Disfunción eréctil |
| Daño orgánico inducido por HTA |
Rigidez arterial:
|
HVI electrocardiográfica:
|
HVI ecocardiográfica:
|
| Aumento moderado de la albuminuria (30-300 mg/24 h) o cociente albúmina/creatinina elevado (30-300 mg/g) (preferiblemente en muestra de orina recogida por la mañana) |
| IRC en estadio 3 con TFGe (30-59 ml/min/1,73 m2) |
| Índice tobillo-brazo <0,9 |
| Retinopatía avanzada: hemorragias o exudados, papiledema |
| Enfermedad cardiovascular o renal establecida |
| Enfermedad cerebrovascular: ictus isquémico, hemorragia cerebral, AIT |
| Enfermedad cornonaria: infarto de miocardio, angina, revascularización miocárdica |
| Insuficiencia cardíaca, incluida insuficiencia cardíaca con fracción de eyección preservada |
| Enfermedad arterial periférica |
| Fibrilación auricular |
| Albuminuria grave (>300 mg/24 h) o cociente albúmina/creatinina elevado (>300 mg/g) (preferiblemente en muestra de orina recogida por la mañana) |
| IRC en estadio 4 o 5, TFGe <30 ml/min/1,73 m2 |
AIT: accidente isquémico transitorio; ASC: área de superficie corporal; HDL: colesterol unido a lipoproteínas de alta densidad;; HTA: hipertensión arterial; ECG: electrocardiograma; ECV: enfermedad cardiovascular; EPOC: enfermedad pulmonar obstructiva crónica; HVI: hipertrofia ventricular izquierda; IRC: insuficiencia renal crónica; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TFGe: tasa de filtrado glomerular estimada; VI: ventrículo izquierdo.
a La PAD no se incluye en el SCORE2/SCORE2-OP para estimar el riesgo cardiovascular.
b En pacientes con peso normal, se puede usar la normalización del área de superficie corporal (ASC).
Fuente: Mancia et al.4.
¿Cuál es su etiología?
Desde el punto de vista de la etiopatogenia, la HTA puede clasificarse en dos grandes grupos:
- HTA primaria: no se consigue identificar la causa. Afecta al 90 %-95 % de los pacientes.
- HTA secundaria: aparece a consecuencia de una patología conocida. Representa el 5 %-10 % de los pacientes con HTA.
La patogénesis de la HTA primaria (también llamada HTA esencial) es poco conocida, pero probablemente sea el resultado de la interacción de numerosos factores genéticos y ambientales sobre la estructura y la función cardiovascular y renal. Así, se han identificado varios factores de riesgo que están asociados fuertemente y de forma independiente al desarrollo de la HTA primaria. Estos factores incluyen:
- edad avanzada: se asocia especialmente al aumento de la PAS16,17.
- obesidad y aumento de peso16,17.
- antecedentes familiares: la HTA es unas dos veces más frecuente en sujetos con uno o dos padres hipertensos18.
- etnia: la HTA es más frecuente, más grave, más temprana y provoca mayor afectación de los órganos diana en individuos de raza negra.
- número reducido de nefronas17,19.
- dieta rica en sal (cloruro de sodio >3 g/día)17,19.
- consumo excesivo de alcohol17,19.
- inactividad física17,19.
¿Qué otras definiciones de HTA existen?
Otras definiciones de HTA son las siguientes:
- HTA en el embarazo: se basa en la medición de la PA en consulta de valores de PAS ≥140 mmHg o PAD ≥90 mmHg20. Se clasifica como:
- leve: 140-159/90-109 mmHg
- grave: ≥160/110 mmHg
- HTA de bata blanca: es la entidad no tratada en la que la PA está aumentada en la consulta, pero es normal cuando se evalúa mediante la monitorización ambulatoria de la presión arterial (MAPA), la automedida de la presión arterial (AMPA) o ambas21.
- HTA enmascarada: Se refiere a los pacientes no tratados que tienen una PA normal en la consulta y elevada con AMPA o MAPA22.
- HTA persistente: Este término se usa cuando la PA medida en consulta y fuera de ella están alteradas4.
Diagnóstico
¿A quién tomar la PA? ¿Cómo hacer el cribado de HTA?
Puesto que la HTA es una entidad predominantemente asintomática, la ESH recomienda en su guía implementar programas de cribado oportunista de la HTA en todas las personas mayores de 18 años4.
La periodicidad con la que debe medirse la PA en personas sin HTA se debe establecer en función de las cifras de PA, el riesgo de HTA y el riesgo cardiovascular. Las guías recomiendan hacer un seguimiento anual en pacientes mayores de 40 años18,26 o con factores de riesgo de HTA, como sobrepeso, obesidad, PA normal-alta o raza negra4,18,26, así como en adultos con diabetes mellitus de tipo 2 sin diagnóstico previo de HTA o enfermedad renal5,6.
Según el Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS) y la Sociedad Española de Hipertensión – Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA), la periodicidad podría ampliarse a 3-5 años en otras situaciones18,26:
- PA óptima (<120/80 mmHg), edad <40 años y normopeso: cribado al menos cada 5 años
- PA normal (120-129/80-84) y sobrepeso u obesidad: cribado cada 2-3 años.
Por su parte, la AHA recomienda tomar la PA arterial de forma anual a los pacientes con PA normal (que ellos definen como <120/80 mmHg)7.
¿Cómo medir la PA?
En la práctica clínica, la PA se mide utilizando un método indirecto, es decir, mediante el uso de un manguito hinchable que se infla progresivamente ejerciendo una presión ascendente sobre la arteria humeral hasta conseguir que desaparezca de forma completa el flujo arterial y, por tanto, el pulso. Después, se lleva a cabo un desinflado lento del manguito: el primer ruido detectado por auscultación o palpación (primer ruido de Korotkoff) corresponde a la recuperación del flujo arterial y será el valor de la PAS, mientras que la PAD se estima una vez que los ruidos auscultatorios desaparecen por completo (quinto ruido de Korotkoff)4,7,27.
Medición de la presión arterial en la consulta
En la consulta, los métodos preferidos para medir la PA son los esfigmomanómetros semiautomáticos auscultatorios u oscilométricos. Estos métodos han de estar validados según protocolos estandarizados7,27, y deben ser mantenidos y recalibrados de forma regular siguiendo las instrucciones del fabricante5,6.
No obstante, y puesto que los dispositivos automatizados pueden no medir la presión arterial con precisión si existen irregularidades en el pulso (por ejemplo, en el caso de que el paciente padezca fibrilación auricular), debemos palpar el pulso radial o braquial antes de medir la PA. Si confirmamos la irregularidad en el pulso, mediremos la PA de forma manual usando la auscultación directa sobre la arteria braquial5,6.
Una mala técnica de medición de la PA puede llevar a errores en la clasificación de los pacientes, a sobrestimaciones de los valores reales de la PA y a la administración de tratamientos innecesarios4.
Una técnica de medición adecuada de la PA es esencial para el diagnóstico y el manejo de la HTA. Por ello, el lugar en el que se tome la PA debe ser relajado y templado, de forma que la persona pueda estar tranquila y sentada durante 3-5 min antes de empezar la medición. Se debe evitar fumar, comer, consumir productos con cafeína, tomar fármacos o hacer ejercicio 30 minutos antes de medir la PA. El brazo debe estar extendido y apoyado, no se deben cruzar las piernas y no se debe hablar durante la medición. La PA debe medirse en la parte superior de ambos brazos y el manguito de presión debe adaptarse al perímetro del brazo4–6,28.
Puesto que la PA puede ser muy variable, se debe medir 3 veces, separadas 1 min, y anotar la media de las dos últimas. En la primera consulta, se recomienda medir la PA en ambos brazos y, si se detecta una diferencia >10 mmHg, se debe repetir la medición. Una diferencia >15-20 mmHg de manera constante puede ser indicativa de aterosclerosis y asociarse con un mayor riesgo cardiovascular4. En posteriores mediciones, utilizaremos el brazo con valores de presión más altos4–6,28.
En la primera consulta de los pacientes >65 años, hipertensos con tratamiento antihipertensivo, diabéticos, con trastornos neurodegenerativos o con otras posibles causas de hipotensión ortostática se recomienda medir la PA al minuto y a los tres minutos de permanecer de pie4,28. La hipotensión ortostática se define como una reducción de la PAS ≥20 mmHg o de la PAD ≥10 mmHg a los 3 min de bipedestación y se asocia con un incremento del riesgo de mortalidad y complicaciones4.
Una variante a la toma convencional de la PA en la consulta es la medición automática no presenciada, mediante la que se obtiene un registro automático de múltiples lecturas de PA en la consulta. Aunque se ha cuestionado la viabilidad de este método en la práctica clínica y su valor pronóstico, esta técnica mejora la reproducibilidad de la medición y si el método se practica cuando el paciente está en una sala aislada puede reducir de forma importante el efecto de bata blanca o, incluso, eliminarlo4.
Medición de la presión arterial fuera de la consulta: AMPA y MAPA
Además, la toma de la PA también se puede realizar fuera de la consulta, con la ventaja de proporcionar un mayor número de mediciones de la PA que la medición convencional en consulta y de realizarse en condiciones más representativas de la vida diaria del paciente. Para ello, existen dos métodos:
- Monitorización domiciliaria de la PA (AMPA). Esta técnica consiste en la automedición de la presión arterial por parte del paciente en su domicilio con un monitor semiautomático, de forma ideal, durante los 7 días previos a cada consulta y nunca menos 3 días. Las condiciones y la postura del paciente recomendadas son similares a las descritas para la medición en la consulta. Deben realizarse 2 mediciones, con 1 min de espera entre ambas y tras 5 min de reposo, tanto por la mañana (antes de tomar la medicación, si el paciente está tratado) como por la noche. Se debe calcular la media de todas las lecturas de PA realizadas por la mañana y por la noche tras descartar las del primer día, que suelen ser más altas e inestables4,7,29.
Frente a la PA medida en consulta, la AMPA es más reproducible, guarda mayor relación con el daño orgánico inducido por HTA, es un mejor predictor de morbimortalidad cardiovascular y permite identificar la HTA enmascarada y la HTA de bata blanca. Además, puede tener efectos positivos en el control de la PA y la adherencia del paciente al tratamiento y sus ventajas pueden verse potenciadas por la telemonitorización y las aplicaciones para teléfonos inteligentes4,29.
AMPA: tanto para llegar al diagnóstico de HTA como para las revisiones durante el seguimiento, se recomienda tomar la PA por la mañana y por la noche (2 o 3 tomas cada vez) durante los 6-7 días previos a la consulta (como mínimo, 3 días), desechando las tomas del primer día30.
- Monitorización ambulatoria de la PA (MAPA). La MAPA proporciona la media de las lecturas de PA registradas a intervalos regulares de 15-30 min durante un periodo determinado, que normalmente es de 24 h. El dispositivo calcula la media de la PA diurna, nocturna y de las 24 h4,31.
Frente a la toma de la PA en consulta, la MAPA es más reproducible y predice de forma más sensible el daño orgánico inducido por HTA y el riesgo de eventos cardiovasculares. Además, permite comprobar si el paciente presenta descensos fisiológicos nocturnos de la PA y detectar a los pacientes con perfil dipper (aquellos en los que la PA nocturna cae más del 10 % de la media de los valores diurnos), HTA enmascarada, HTA de bata blanca e HTA resistente4.
La MAPA es el método más adecuado para una mejor estimación de la PA. Sin embargo, todavía existe una relativa falta de disponibilidad (50 % en atención primaria)31.
El cuadro 1 recoge las principales indicaciones de estas técnicas.
Cuadro 1. Indicaciones clínicas para la medición de la presión arterial fuera de la consulta
| • Cuando se sospeche HTA de bata blanca, es decir:
» en los pacientes que tienen HTA de grado 1 según la PA medida en la consulta; » en los pacientes que tienen una PA elevada en la consulta, pero sin daño orgánico. • Cuando se sospeche HTA enmascarada, es decir: » en los pacientes que tienen una PA normal-alta (130-139/85-89 mmHg) en la consulta; » en los pacientes que tienen una PA normal en la consulta, pero presentan daño orgánico o un RCV total alto. • En los pacientes que reciben tratamiento: » para confirmar la HTA no controlada y resistente. » para evaluar el control de la PA durante 24 h (especialmente en pacientes de alto riesgo). » cuando se valoran síntomas de hipotensión (especialmente en pacientes de edad avanzada). • Cuando la PA medida en la consulta sea muy variable. • Para evaluar la hipotensión postural y la hipotensión posprandial en pacientes con tratamiento. • Para evaluar la respuesta exagerada de la PA al ejercicio. |
| Indicaciones específicas en las que se recomienda MAPA frente a AMPA:
• Para evaluar la PA nocturna y el perfil dipper (p. ej., apnea del sueño, IRC, diabetes, hipertensión endocrina o disfunción autonómica). • En los pacientes que no desean o no son capaces de llevar a cabo la AMPA de forma fiable, o en los que la automedición genere ansiedad. • En mujeres embarazadas. |
| Indicaciones específicas en las que se recomienda AMPA frente a MAPA:
• Para hacer el seguimiento a largo plazo en pacientes tratados, con el fin de mejorar la adherencia al tratamiento y el control de la HTA. • En los pacientes que no desean la MAPA o que se sienten incómodos durante la medición. |
| Indicaciones para repetir la medición de la PA fuera de la consulta (con el mismo u otro método, AMPA/MAPA)
• Para confirmar la HTA de bata blanca o la HTA enmascarada en pacientes con o sin tratamiento. |
AMPA: automedición de la presión arterial; HTA: hipertensión arterial; IRC: insuficiencia renal crónica; MAPA: monitorización ambulatoria de la presión arterial; PA: presión arterial.
Fuente: Mancia et al.4.
Tanto la AMPA como la MAPA permiten diagnosticar la HTA de bata blanca y la HTA enmascarada4.
¿Cuándo se llega al diagnóstico de HTA?
Se puede llegar al diagnóstico de HTA tanto con la PA tomada en la consulta como fuera de ella.
Se puede llegar al diagnóstico de HTA tanto con la PA tomada en la consulta como fuera de ella.
Diagnóstico de HTA en la consulta: Dada la variabilidad de la PA, salvo en los pacientes en los que la PA haya aumentado significativamente (por ejemplo, HTA de grado 3) o en los que el riesgo sea alto o muy alto (por ejemplo, si existe daño orgánico inducido por HTA o enfermedad cardiovascular), para establecer el diagnóstico de HTA debemos basarnos en varias mediciones de la PA en la consulta4.
No hay un número universalmente aceptado de mediciones ni de visitas necesarias para establecer el diagnóstico de HTA. En general, las guías son poco específicas y recomiendan varias mediciones en la consulta en días diferentes4,7,28. Por ejemplo, las guías americanas hablan de basarse en una media de las cifras obtenidas en al menos 2 ocasiones diferentes (un mínimo de 2 mediciones en cada ocasión)7. Por su parte, la guía europea recomienda medir la PA por triplicado en 2-3 visitas diferentes, separadas entre 1-4 semanas, y calcular la media de las dos últimas mediciones en cada visita4.
Diagnóstico de HTA fuera de la consulta: Otra forma de confirmar el diagnóstico de HTA es la MAPA o la AMPA4,7, especialmente en los casos recogidos en el cuadro 1. De hecho, la guía NICE recomienda ofrecer la MAPA como primera opción cuando se detectan cifras entre 140/90 mmHg y 180-120 mmHg en la consulta. En caso de no poder usarse, recomienda la AMPA6.
Es importante tener en cuenta que las definiciones de HTA son distintas según el método utilizado para la toma de la PA (tabla 4).
Tabla 4. Definiciones de hipertensión según las cifras de presión arterial medidas en la consulta y fuera de la consulta
| PAS (mmHg) | PAD (mmHg) | ||
| PA en la consulta | ≥140 | y/o | ≥90 |
| PA en la MAPA | |||
| Diurna | ≥135 | y/o | ≥85 |
| Nocturna | ≥120 | y/o | ≥70 |
| 24 h | ≥130 | y/o | ≥80 |
| PA en la AMPA | ≥135 | y/o | ≥85 |
PA: presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Fuente: Gijón-Conde et al31.
¿En qué consiste la evaluación clínica inicial del paciente con HTA?
Ante un paciente con diagnóstico de HTA, la evaluación clínica nos permitirá7,18:
- buscar causas secundarias de HTA;
- estratificar el riesgo cardiovascular del paciente;
- determinar si hay daño orgánico inducido por HTA; y
- planificar el tratamiento adecuado.
Para ello es básico realizar una historia clínica y una exploración física completas, buscando signos que nos ayuden a descartar causas de HTA secundaria6. Ambas deben recoger una serie de elementos clave que se muestran en la tabla 5 y la tabla 6.
Tabla 5. Información clave que debe recoger la historia médica personal de pacientes con hipertensión arteriala
| Antecedentes personales |
| Momento del diagnóstico de HTA, incluidos los registros de cribados previos y hospitalizaciones
PA estable o aumento repentino de la PA Registro de cifras de PA actuales y pasadas obtenidas por automedición Medicación antihipertensiva presente y pasada, incluida la eficacia y tolerancia Adherencia al tratamiento Antecedente de HTA durante el embarazo o preeclampsia |
| Factores de riesgo |
| Antecedentes familiares de HTA, ECV, ictus o enfermedad renal
Tabaco Dieta y consumo de alcohol Falta de ejercicio físico o vida sedentaria Ganancia o pérdida de peso pasada Antecedentes de disfunción eréctil Antecedentes de alteraciones del sueño, ronquido, apnea del sueño (recabar información de la pareja) Distrés o estrés en el trabajo o en casa (grado subjetivo de estrés) Superviviente de cáncer de larga duración |
| Antecedentes y síntomas de daño orgánico inducido por HTA, ECV, ictus y enfermedad renal |
| Cerebro y ojos: cefalea, vértigo, síncope, alteraciones de la vista, AIT, déficit sensitivo o motor, ictus, revascularización carotídea, deterioro cognitivo, pérdida de memoria y demencia (en ancianos)
Corazón: dolor torácico, disnea, edema, infarto de miocardio, revascularización coronaria, síncope, antecedente de palpitaciones, arritmias (especialmente FA) e insuficiencia cardíaca Riñones: sed, poliuria, nicturia, hematuria e infecciones del tracto urinario Arterias periféricas: extremidades frías, claudicación intermitente, distancia que se camina sin dolor, dolor en reposo, úlceras o necrosis y revascularización periférica Antecedentes personales o familiares de IRC (p. ej., poliquistosis renal) |
| Antecedentes de una posible HTA secundaria |
| Aparición temprana de HTA de grado 2 o 3 (<40 años)
Aparición repentina de HTA Empeoramiento rápido de la PA en pacientes mayores Antecedente de enfermedad renal o del tracto urinario reiterada Episodios repetidos de sudoración, cefalea, ansiedad o palpitaciones, que indican feocromocitoma Antecedente de hipopotasemia, episodios de debilidad muscular y tétanos (hiperaldosteronismo) Síntomas de enfermedad tiroidea o hiperparatiroidismo Embarazo actual o previo, posmenopausia o uso de anticonceptivos orales o tratamiento de reposición hormonal |
| Consumo de drogas o fármacos diferentes del tratamiento antihipertensivo |
| Consumo de drogas o fármacos, incluidos medicamentos de venta sin receta: corticoides, AINE/inhibidores de la COX-2, paracetamol, descongestionantes, inmunosupresores, antineoplásicos |
AINE: antinflamatorio no esteroideo; AIT: accidente isquémico transitorio; COX-2: cicloxigenasa de tipo 2; ECV: enfermedad cardiovascular; FA: fibrilación auricular; HTA: hipertensión arterial; IRC: insuficiencia renal crónica; PA: presión arterial.
a En la Tabla 3 se indican factores adicionales a considerar.
Fuente: Mancia et al.4.
Tabla 6. Datos clave de la exploración física en pacientes con hipertensión arteriala
| Constitución física |
| Peso, talla e IMC
Perímetro abdominal |
| Signos de daño orgánico inducido por HTA |
| Examen neurológico y estado cognitivo
Examen fundoscópico para detectar retinopatía hipertensiva en urgencias Auscultación cardíaca Palpación y auscultación de las arterias carótidas Palpación de arterias periféricas Índice tobillo-brazo |
| Signos de HTA secundaria |
| Examen de la piel: estigmas cutáneos de neurofibromatosis, como manchas «café con leche» (feocromocitoma)
Palpación renal en busca de signos de agrandamiento renal en la poliquistosis renal Auscultación cardíaca y de las arterias renales en busca de soplos y ruidos que indiquen coartación aórtica o hipertensión renovascular Comparación del pulso radial y femoral para detectar un retraso radiofemoral en la coartación aórtica Signos de enfermedad de Cushing o acromegalia Signos de enfermedad tiroidea |
HTA: hipertensión arterial; IMC: índice de masa corporal; PA: presión arterial
a Se puede adaptar en función de la situación clínica.
Fuente: Mancia et al.4.
¿Qué pruebas complementarias son básicas en un paciente con HTA?
Las pruebas complementarias habituales en pacientes con HTA son las siguientes:
- Pruebas de laboratorio:
- Hemoglobina o hematocrito4 o hemograma completo7.
- Glucosa plasmática en ayunas4,7 y hemoglobina glucosilada4,6.
- Lípidos: colesterol total, colesterol unido a lipoproteínas de baja densidad (cLDL), colesterol unido a lipoproteínas de alta densidad (cHDL), triglicéridos4,7.
- Potasio y sodio4,6,7.
- Ácido úrico4 (las guías americanas lo ponen como opcional7).
- Creatinina sérica (o cistatina C) para calcular la tasa de filtración glomerular estimada (TFGe)4,6,7.
- Calcemia4,7.
- Hormona estimulante del tiroides (TSH)7.
- Análisis de orina (primera orina de la mañana), tiras reactivas en todos los pacientes, cociente albúmina/creatinina y examen microscópico en pacientes seleccionados4 (en las guías americanas, el cociente albúmina/creatinina es opcional7).
- Electrocardiograma (ECG) de 12 derivaciones4,6,7.
- Examen de fondo de ojo (en busca de retinopatía hipertensiva)6.
¿Cómo estratificar el riesgo cardiovascular del paciente con HTA?
La HTA suele asociarse a otros factores de riesgo cardiovascular, por lo que en personas con HTA es recomendable estratificar el riesgo cardiovascular4,6. Para cuantificar este riesgo cardiovascular, las directrices europeas sobre prevención de enfermedades cardiovasculares recomiendan el uso de las versiones actualizadas del sistema de evaluación sistemática de riesgos coronarios4:
- SCORE2 para pacientes de 40-69 años y
- SCORE2-OP para pacientes de 70-89 años.
El sistema SCORE2 está basado en datos obtenidos a partir de cohortes europeas grandes y representativas y estima el riesgo a 10 años de sufrir un episodio cardiovascular mortal o no mortal en personas aparentemente sanas. La estimación del riesgo cardiovascular con el sistema SCORE2 se realiza en función de la edad, sexo, hábito tabáquico, nivel de colesterol no-HDL (colesterol total – cHDL) y PAS del individuo4,32.
Las calculadoras SCORE2 y SCORE2-OP están disponibles en la web HeartScore y en la app ESC CVD Risk Calculation.
El porcentaje de riesgo obtenido con estas tablas nos ayuda a clasificar a los pacientes, tal y como se indica en la tabla 74,32.
Tabla 7. Categorías de riesgo cardiovascular basadas en el SCORE2/SCORE2-OP en personas aparentemente sanas
| Riesgo cardiovascular | <50 años | 50-69 años | ≥70 años |
| Bajo a moderado | <2,5 % | <5 % | <7,5 % |
| Alto | De 2,5 % a <7,5 % | De 5 % a <10 % | De 7,5 % a <15 % |
| Muy alto | ≥7,5 % | ≥10 % | ≥15 % |
Fuente: Visseren et al.32.
Se recomienda estimar el riesgo cardiovascular mediante el sistema SCORE2 y SCORE2-OP en los pacientes hipertensos que no se consideren ya de riesgo alto o muy alto debido a enfermedad cardiovascular o insuficiencia renal establecida, diabetes complicada o de larga duración, daño orgánico inducido por HTA o presencia de factores de riesgo aislados (p. ej., colesterol, albuminuria)4.
El riesgo total para cada paciente se debe estimar tomando en cuenta el grado y estadio de la HTA, los factores de riesgo y enfermedades concomitantes y el SCORE2/SCORE2-OP, tal y como se indica en la tabla 8.
Tabla 8. Riesgo cardiovascular total
| Estadio de HTA | Otros factores de riesgo, daño orgánico inducido por HTA, ECV o IRC | Grado de PA (mmHg) | |||
| Normal-alta PAS 130-139
PAD 85-89 |
Grado 1
PAS 140-159 PAD 90-99 |
Grado 2
PAS 160-179 PAD 100-109 |
Grado 3
PAS ≥180 PAD≥110 |
||
| Estadio 1* | Sin otros factores de riesgo | Bajo | Bajo | Moderado | Alto |
| 1 o 2 factores de riesgo | Bajo | Moderado | Moderado-alto | Alto | |
| ≥3 factores de riesgo | Bajo-moderado | Moderado-alto | Alto | Alto | |
| Estadio 2 | Daño orgánico inducido por HTA, IRC de grado 3 o DM | Moderado-alto | Alto | Alto | Muy alto |
| Estadio 3 | ECV establecida o IRC de grado ≥4 | Muy alto | Muy alto | Muy alto | Muy alto |
* En el estadio 1 se debe hacer la estimación complementaria con el sistema SCORE2/SCORE2-OP
DM: diabetes mellitus; ECV: enfermedad cardiovascular; HTA: hipertensión arterial; IRC: insuficiencia renal crónica; PA: presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica
Fuente: Mancia et al.4.
La estimación del riesgo cardiovascular debe complementarse con la evaluación del daño orgánico inducido por la HTA (tradicionalmente conocido como «daño de órganos diana»), ya que los sistemas de estratificación del riesgo cardiovascular total suelen subestimarlo y su presencia podría elevar el riesgo4.
Se debe evaluar el daño orgánico inducido por la HTA, ya que permite identificar a los pacientes con riesgo alto o muy alto que, de otro modo, podrían clasificarse erróneamente como pacientes con riesgo más bajo29.
Aparte de la anamnesis y exploración que se muestran en las tablas 5 y 6, las pruebas básicas que deben hacerse a todo paciente hipertenso para establecer el diagnóstico de daño orgánico inducido por HTA son las siguientes4,6:
- ECG de 12 derivaciones.
- Cociente albumina/creatinina en orina.
- Creatinina sérica y TFGe.
Además, se pueden hacer otras pruebas de cribado ampliado, como ecocardiograma, velocidad de la onda de pulso, ecografía carotídea, determinación del calcio arterial coronario, ecografía de la aorta abdominal, ecografía renal, estudio con Doppler, determinación del índice tobillo-brazo, valoración de la microvasculatura de la retina, pruebas de función cognitiva y pruebas de imagen cerebral. Todas las pruebas de cribado se pueden adaptar en función de la situación clínica4.
¿Cuándo derivar al paciente con HTA para atención hospitalaria?
Aunque el manejo del paciente con HTA suele realizarse desde el ámbito de atención primaria, podemos encontrar circunstancias en las que es necesario realizar una evaluación o un tratamiento especializado. Estas situaciones son las siguientes4:
- Sospecha de HTA secundaria.
- Paciente <40 años con HTA de grado ≥2 en los que es preciso descartar HTA secundaria.
- HTA refractaria a tratamiento.
- Cuando una evaluación minuciosa del daño orgánico causado por la HTA puede influir en las decisiones sobre el tratamiento.
- Paciente con aparición repentina o empeoramiento de HTA cuya PA previa era normal.
- Otras situaciones clínicas en las que el médico de referencia considera necesaria una evaluación especializada.
- Crisis hipertensiva de primera urgencia (suele requerir asistencia hospitalaria).
Además, las siguientes situaciones precisarán asistencia especializada en el mismo día6:
- Sujetos con PA clínica de 180/120 mmHg o superior, junto con signos de hemorragia retiniana o papiledema (hipertensión acelerada) o síntomas como confusión de inicio reciente, dolor en el pecho, signos de insuficiencia cardíaca o lesión renal aguda.
- Situaciones en las que sospechemos feocromocitoma, por síntomas como hipotensión lábil o postural, dolor de cabeza, palpitaciones, palidez, dolor abdominal o diaforesis.
Tratamiento
¿Cuándo empezar el tratamiento del paciente con HTA?
La decisión de iniciar el tratamiento debe basarse tanto en el riesgo cardiovascular como en las cifras de PA4.
La guía europea recomienda iniciar el tratamiento farmacológico de forma inmediata y simultánea a las intervenciones higiénico-dietéticas en todos los pacientes con HTA, independientemente del riesgo cardiovascular4.
Únicamente en el caso de los pacientes con cifras de PA en el rango bajo de la HTA de grado 1, que no tengan daño orgánico inducido por HTA y tengan riesgo cardiovascular bajo, se puede valorar iniciar el tratamiento solo con intervenciones higiénico-dietéticas. Si la PA no se controla en unos 3-6 meses, se debe añadir tratamiento farmacológico4.
En el caso concreto de pacientes ≥80 años con HTA y buena forma física, el tratamiento farmacológico antihipertensivo y las intervenciones en el estilo de vida están indicadas cuando la PAS sea ≥160 mmHg, aunque se puede valorar un rango más bajo (140-159 mmHg). Por otro lado, el umbral de PAS/PAD para iniciar el tratamiento en los pacientes frágiles se debe establecer de forma individualizada4.
No se recomienda retirar el tratamiento farmacológico antihipertensivo basándose solo en la edad, ni siquiera en pacientes con ≥80 años, si el tratamiento se tolera bien4.
En los pacientes con PA normal-alta (130-139/85-89 mmHg) y riesgo cardiovascular de bajo a moderado se recomiendan intervenciones higiénico-dietéticas. No obstante, se debe iniciar el tratamiento farmacológico antihipertensivo cuando el riesgo cardiovascular sea muy alto debido a enfermedad cardiovascular establecida, especialmente si existe enfermedad coronaria4.
En todos los casos es recomendable hablar con la persona de su riesgo de enfermedad cardiovascular individual y sus preferencias de tratamiento, incluida la opción de no recibir ningún tratamiento, y explicar los riesgos y beneficios antes de comenzar el tratamiento con medicamentos antihipertensivos6.
¿Cuáles son los objetivos del tratamiento de la PA en pacientes con HTA?
La guía europea propone las siguientes recomendaciones en función de la edad4:
- Pacientes de 18-64 años: el objetivo es bajar la PA a <130/80 mmHg, si el tratamiento se tolera bien.
- Pacientes de 65-79 años: el objetivo primario es bajar la PA a <140/80 mmHg, aunque se puede valorar un objetivo de PAS <130 mmHg, si se tolera el tratamiento.
- Pacientes de 65-79 años con hipertensión sistólica aislada y pacientes ≥80 años: el objetivo primario es bajar la PAS a 140-150 mmHg, aunque se puede bajar a 130-139 mmHg si se tolera el tratamiento y con precaución si la PAD es <70 mmHg.
Por su parte, la guía americana7 recomienda un objetivo de PA <130/80 mmHg tanto en pacientes con HTA sin factores de riesgo cardiovascular adicionales como en los que tienen riesgo cardiovascular moderado o enfermedad cardiovascular conocida.
¿Cuál es el tratamiento no farmacológico de la HTA?
Las intervenciones relacionadas con el estilo de vida que han demostrado reducir la PA son las siguientes4,6,7,33:
- Restringir la sal a <5 g al día. En pacientes hipertensos que consumen mucha sal, se recomienda sustituir la sal común (cloruro sódico) por cloruro potásico para reducir la PA y el riesgo cardiovascular, excepto en pacientes de edad avanzada, diabéticos, embarazadas, insuficiencia renal o en pacientes que toman ciertos fármacos antihipertensivos, como los inhibidores de la enzima convertidora de la angiotensina (IECA) o los antagonistas de los receptores de la angiotensina II (ARA-II).
- Evitar o moderar el consumo de alcohol y evitar los estados de ebriedad.
- Dieta: aumentar el consumo de verduras, frutas frescas, legumbres, frutos secos, ácidos grasos no saturados aceites vegetales, pescado y carne de ave; disminuir el consumo de carnes grasas y rojas, azúcar, bebidas azucaradas y dulces; se recomienda que los productos lácteos sean bajos en grasa (desnatados). En general, optar por dietas basadas en productos vegetales frente a animales; la dieta mediterránea y, sobre todo, la dieta DASH son adecuadas para reducir la PA.
- Controlar el peso y reducirlo en pacientes obesos o con sobrepeso.
- Practicar ejercicio aeróbico de intensidad moderada al menos 150-300 minutos a la semana o 75-150 minutos a la semana si el ejercicio es vigoroso. Además, se aconsejan ejercicios de resistencia 2-3 días a la semana y reducir el sedentarismo.
- Dejar de fumar, incluso usando servicios de apoyo y programas para el abandono del hábito tabáquico.
En cuanto al consumo de café, la guía NICE6 recomienda evitar el consumo excesivo de cafeína. Por su parte, la guía europea no se pronuncia, ya que explica que la cafeína tiene un efecto vasopresor agudo, pero considera que el consumo moderado de forma habitual no tiene efectos perjudiciales en la PA4.
Por otro lado, la guía NICE se posiciona en contra de recomendar suplementos de calcio, magnesio o potasio como método para disminuir la PA6. La guía americana y la guía europea, por el contrario, recomiendan suplementos de potasio (preferiblemente mediante modificaciones en la dieta), excepto que estén contraindicados, por ejemplo, en pacientes con insuficiencia renal avanzada4,7.
¿Qué fármacos hay para tratar la HTA?
Las 5 clases de fármacos preferidas para el tratamiento de la hipertensión son los IECA, los ARA-II, los bloqueantes β, los antagonistas de los canales de calcio y los diuréticos (tiacídicos y análogos tiacídicos, como la clortalidona y la indapamida)4.
El beneficio deriva fundamentalmente de la reducción de la PA, más que del fármaco usado. Por tanto, no existe una jerarquía de uso que aplique a todas las circunstancias. No obstante, se deben tener en cuenta dos matices: en primer lugar, el uso de un antagonista del sistema renina-angiotensina (IECA o ARA-II) suele ser un componente de la estrategia general de tratamiento combinado, salvo que esté contraindicado; en segundo lugar, el uso de bloqueantes β se restringe a situaciones clínicas especiales4.
Inhibidores de la enzima convertidora de la angiotensina y antagonistas de los receptores de la angiotensina II
Los IECA y los ARA-II son las dos clases de fármacos antihipertensivos más utilizados. Tienen la misma eficacia que otras clases de fármacos en cuanto a la incidencia de complicaciones cardiovasculares graves y mortalidad. De ellos, cabe destacar34:
- Los IECA y los ARA-II son los que más reducen el riesgo de albuminuria. Son eficaces para retrasar la progresión de la insuficiencia renal crónica diabética y no diabética, y los únicos con evidencia demostrada en la insuficiencia renal terminal.
- Pueden prevenir o involucionar la hipertrofia del ventrículo izquierdo y reducir la incidencia de fibrilación auricular.
- Están indicados tras el infarto agudo de miocardio y en pacientes con insuficiencia cardíaca y fracción de eyección reducida.
Ambos tipos de fármacos están contraindicados en el embarazo, hiperpotasemia, estenosis arterial renal bilateral y en pacientes con antecedentes de edema angioneurótico con IECA34.
Una diferencia notable entre estas dos clases de fármacos es su tolerabilidad, ya que los ARA-II tienen un perfil de seguridad más favorable4,35,36.
Los efectos adversos asociados a los IECA incluyen hipotensión, daño renal agudo, hiperpotasemia, angioedema o tos, esta última afecta al 5 %-20 % de los pacientes. Los ARA-II muestran tasas más bajas de tos y de angioedema, aunque la hipotensión podría ser más frecuente36. Además, la tasa de interrupción del tratamiento es inferior con los ARA-II que con otros antihipertensivos4.
Los IECA y los ARA-II no deben combinarse para el tratamiento de la hipertensión, ya que no aportan beneficios adicionales y aumentan el riesgo de complicaciones renales adversas4,6,7,34,36.
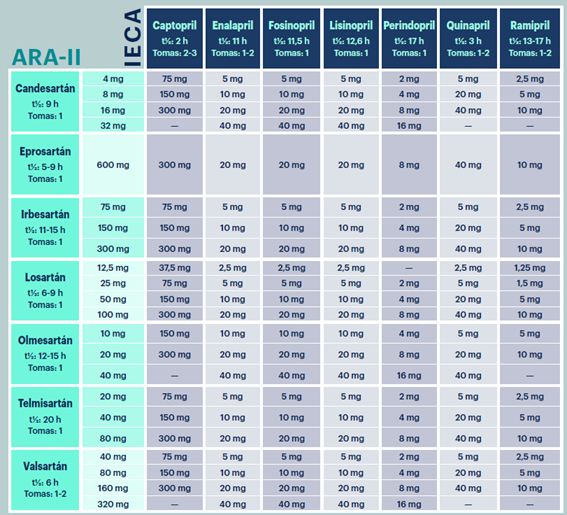
En la tabla 9 se muestran las dosis de IECA, y en la tabla 10 las de ARA-II. La tabla 11 muestra las dosis equivalentes entre IECA y ARA-II.
Tabla 9. Inhibidores de la enzima convertidora de la angiotensina
| Fármaco | Dosis habituales en HTA (mg/d)* | Número de tomas diarias | ||
| Inicial | Habitual | Máxima | ||
| Captopril | 25-50 | 100-150 | 150 | 2 |
| Enalapril | 5-10 | 20 | 40 | 1 |
| Ramipril | 2,5 | – | 10 | 1 |
| Imidapril | 5 | 10 | 20 | 1 |
| Fosinopril | 10 | 10-40 | 40 | 1 |
| Lisinopril | 10 | 20 | 80 | 1 |
| Perindopril | 4 | 4-8 | – | 1 |
| Benazepril | 10 | 10-20 | 40 | 1 o 2 |
| Cilazapril# | – | 5 | – | 1 |
| Quinapril | 10 | 20-40 | 80 | 1 o 2 |
| Trandolapril | 0,5-2 | 1-4 | 8 | 1 |
* La dosis debe individualizarse en función de las características del paciente y de las cifras de presión arterial.<7span>
# En España, a fecha de 19 de enero de 2024, solo se comercializa en tratamiento combinado con hidroclorotiazida37.
Fuente: fichas técnicas de captopril38, enalapril39, ramipril40, imidapril41, fosinopril42, lisinopril43, perindopril44, Cibacen45, Inhibace Plus37, quinapril46 y Gopten47.
Tabla 10. Antagonistas de los receptores de la angiotensina II
| Fármaco | Dosis habituales en HTA (mg en 1 toma diaria)* | |||
| Inicial | Habitual | Máxima | ||
| Candesartán | 8 | 8 | 32 | |
| Losartán | 50 | 50 | 100 | |
| Valsartán | 80 | – | 320 | |
| Olmesartán | 10 | 20 | 40 | |
| Irbesartán | 150 | 150 | 300 | |
| Telmisartán | 20-40 | 40 | 80 | |
| Eprosartán | 600 | 600 | – | |
* La dosis debe individualizarse en función de las características del paciente y de las cifras de presión arterial.
Fuente: fichas técnicas de Parapres48, losartán49, valsartán50, olmesartán51, irbesartán52, telmisartán53 y Teventens54.
Tabla 11. Dosis equivalentes de inhibidores de la enzima convertidora de la angiotensina y antagonistas de los receptores de la angiotensina II
Fuente: Montes Gómez et al.34 y fichas técnicas de captopril38, enalapril39, fosinopril42, lisinopril43, perindopril44, quinapril46, ramipril40, Parapres48, Teventens54, irbesartán52, losartán49, olmesartán51, telmisartán53 y valsartán50.
Antagonistas de los canales de calcio
La mayoría de los ensayos clínicos aleatorizados que han mostrado beneficios se han hecho con dihidropiridinas (sobre todo, amlodipino)4.
Debe advertirse a los pacientes de los posibles mareos y otros síntomas de hipotensión, que aparecen sobre todo al inicio de la terapia55.
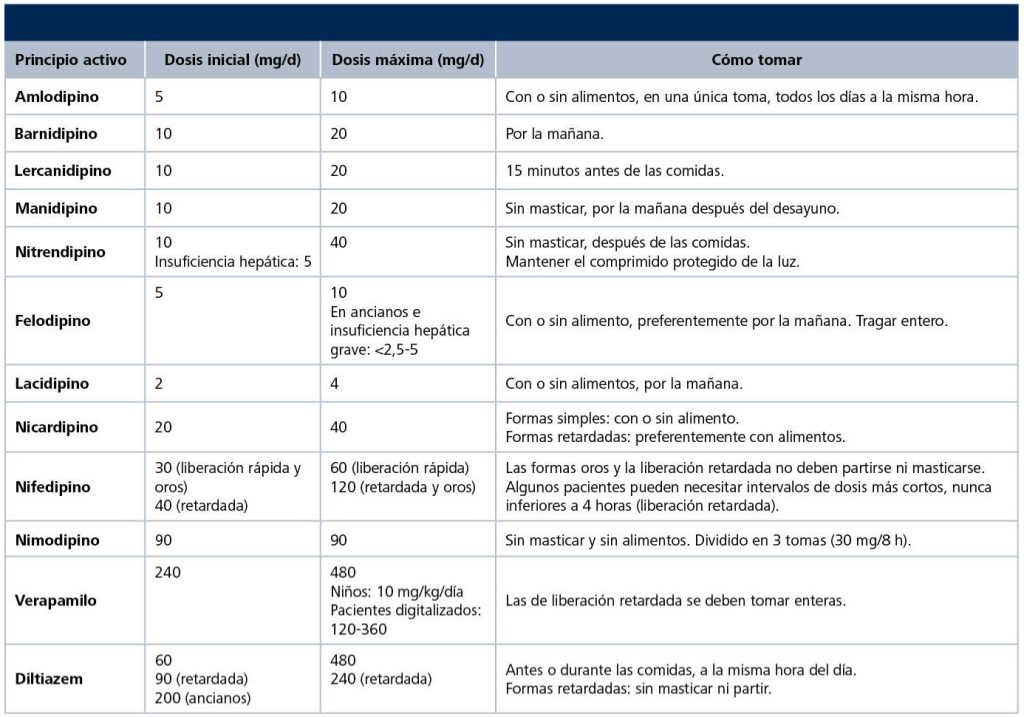
La tabla 12 muestra las características de estos fármacos.
Tabla 12. Antagonistas de los canales de calcio
Fuente: Olmedillo Rodríguez55.
Diuréticos
Para tratar la HTA se usan las tiacidas y los análogos tiacídicos. El perfil de seguridad de estos fármacos es menos favorable que el de los antagonistas del sistema renina-angiotensina. Pueden reducir el potasio sérico y aumentar la resistencia a la insulina y el riesgo de diabetes de nueva aparición. El potasio puede atenuar estos efectos, y un estudio ha demostrado que el efecto adverso de las tiacidas en el metabolismo de la glucosa se puede reducir añadiendo un diurético ahorrador de potasio4.
Cuando la TFGe está disminuida (<30 ml/min) son menos efectivos, por lo que en estos pacientes, así como en los que tienen hipervolemia o retención de líquidos grave, deben usarse diuréticos del asa, como la furosemida o la torasemida4.
La tabla 13 muestra las características de estos diuréticos.
Tabla 13. Diuréticos tiacídicos y análogos tiacídicos
| Fármaco | Dosis inicial (mg/d) | Dosis máx (mg/d) | Cómo tomar |
| Hidroclorotiazida | 12,5-25 | 50 | 1 o 2 tomas
Cuando es dosis única, con el desayuno Comprimido entero, partido o triturado |
| Clortalidona | 25 | 50 | 1 toma después del desayuno |
| Indapamida | Retard: 1,5
Convencional: 2,5 |
– | 1 toma
Comprimido entero sin masticar por la mañana |
| Xipamida | 10-20 | 80 | 1 toma después del desayuno
Comprimido entero |
Fuente: Cordero Sánchez et al.56.
Bloqueantes β
Son especialmente útiles para tratar la HTA en situaciones específicas, como pacientes con insuficiencia cardíaca, angina sintomática, infarto de miocardio reciente o fibrilación auricular y mujeres que estén o puedan quedarse embarazadas4.
Los bloqueantes β también tienen un perfil de seguridad menos favorable que los antagonistas del sistema renina-angiotensina. Aumentan el riesgo de diabetes de nueva aparición en pacientes con predisposición (sobre todo, en pacientes con síndrome metabólico). No obstante, el nebivolol tiene un perfil de efectos adversos más favorable que otros bloqueantes β4.
En estudios clínicos aleatorizados se ha demostrado que el bisoprolol, el carvedilol, el metoprolol y el nebivolol mejoran los resultados clínicos en la insuficiencia cardíaca, aunque no hay estudios en pacientes hipertensos4.
La tabla 14 muestra cómo se usan los bloqueantes β en la HTA.
Tabla 14. Bloqueantes β
| Fármaco | Dosis (mg/d) | Cómo tomar |
| Bloqueantes β cardioselectivos | ||
| Nebivolol | 5
|
1 toma
Con o sin alimentos A cualquier hora, pero siempre a la misma |
| Metoprolol | 100-200* | 1 o 2 tomas
Si son 2 tomas, mañana y noche Si es 1 toma, por la mañana Retard: 1 toma al día con o sin alimentos |
| Bisoprolol | 5-20 | 1 toma
Por la mañana, con alimentos |
| Atenolol | 50-100 | 1 toma
Con o sin alimentos A cualquier hora, pero siempre a la misma |
| Bloqueantes β no cardioselectivos | ||
| Propranolol | 160-640 | 2 tomas
A cualquier hora, pero siempre a la misma |
| Bloqueantes α y β | ||
| Labetalol | 200-800# | 2 tomas
Con alimentos |
| Carvedilol | 12,5-50 | 1 toma (dosis altas pueden darse en 2 tomas)
Con o sin alimentos |
* Si el efecto deseado no se alcanza con 200 mg diarios, la dosis debe incrementarse más o combinarse con otro agente antihipertensivo57.
# El tratamiento debe iniciarse con dosis de 100 mg 2 veces al día. Si fuera necesario, esta dosis puede administrarse progresivamente e incrementarse 100 mg, 2 veces al día, cada 2-14 días. La presión arterial de muchos pacientes se controla con 200 mg 2 veces al día y pueden llegar a darse hasta 400 mg 2 veces al día. En hipertensión refractaria grave se han dado hasta 2400 mg/día, divididos en 3 o 4 dosis63.
Fuente: Elaborada a partir de Martínez Rodríguez y Mármol Gutiérrez.58; fichas técnicas de nebivolol59, metoprolol57, bisoprolol60, atenolol61, propranolol62, Trandate63 y carvedilol64.
Otros antihipertensivos
Otras clases de antihipertensivos —como los bloqueantes α, los antagonistas de los receptores de mineralocorticoides (eplerenona y espironolactona) o los fármacos de acción central— se reservan para casos específicos o para la hipertensión resistente4.
Efectos adversos de los antihipertensivos principales
Los ARA-II se asocian a una tasa de interrupción del tratamiento por eventos adversos significativamente menor que el resto de los fármacos antihipertensivos, y a tasas similares a las obtenidas con placebo4.
La tabla 15 resume las contraindicaciones, precauciones y efectos secundarios más frecuentes de las cinco clases principales de antihipertensivos.
Tabla 15. Contraindicaciones y efectos adversos más frecuentes de los fármacos antihipertensivos
| Fármaco | Contraindicaciones | Efectos adversos |
| IECA | · Embarazo
· Mujeres que planean quedarse embarazadas · Edema angioneurótico previo · Hiperpotasemia >5,5 mmol/l · Estenosis bilateral de las arterias renales o estenosis en monorreno (funcional) Precaución: · Mujeres en edad fértil sin anticoncepción segura |
· Tos
· Hipotensión · Erupciones cutáneas · Ageusia · Insuficiencia renal aguda (en estenosis bilateral de las arterias renales) · Icteria colostática · Edema angioneurótico · Pancreatitis · Discrasias sanguíneas · Aumento de la mortalidad fetal |
| ARA-II | · Embarazo
· Mujeres que planean quedarse embarazadas · Hiperpotasemia >5,5 mmol/l · Estenosis bilateral de las arterias renales o estenosis en monorreno (funcional) Precaución: · Mujeres en edad fértil sin anticoncepción segura |
· Astenia
· Cefalea · Mareo · Dolores musculoesqueléticos |
| ACC (dihidropiridínicos) | Precaución:
· Taquiarritmia · IC-FEr, NYHA III-IV · Edema grave preexistente en las extremidades inferiores |
· Taquicardia
· Edemas de extremidades inferiores · Rubor facial · Cefaleas · Mareos · Hipotensión |
| ACC (verapamilo y diltiazem) | · Bloqueo AV o sinoauricular
· FEVI <40 %, IC-FEr · Bradicardia <60 lpm · Tratamiento concomitante que pueda causar interacciónes farmacológicas mediadas por P-gp o el citocromo CYP3A4 Precaución: · Estreñimiento |
· Estreñimiento
· Insuficiencia cardíaca · Hipotensión · Trastorno de la conducción AV · Cefaleas · Mareos · Edemas en extremidades inferiores · Bradicardia |
| Diuréticos (tiacidas y análogos) | · Hiponatremia
· IRC provocada por uropatía obstructiva · Alergia a sulfonamidas Precaución: · Gota · Intolerancia a la glucosa · Embarazo · Hipercalcemia · Hipopotasemia · Metástasis ósea en pacientes oncológicos |
· Hiperuricemia
· Hipopotasemia, hipomagnesemia · Hiponatremia · Hiperglucemia · Pancreatitis · Erupciones cutáneas · Aumento del cLDL y triglicéridos · Depresión · Impotencia |
| Bloqueantes β | · Asma grave
· Bloqueo AV o sinoauricular · Bradicardia <60 lpm Relativas · Asma · Intolerancia a la glucosa · Deportistas |
· Bradicardia
· Disminución de la tolerancia al ejercicio · Insuficiencia cardíaca congestiva · Fenómeno de Raynaud · Trastornos gastrointestinales · Trastornos del sueño · Broncoespasmo · Depresión · Discrasias sanguíneas · Reacciones alérgicas · Psoriasis pustulosa generalizada · Pérdida transitoria de la audición · Lupus inducido por fármacos · Positividad de anticuerpos antinucleares · Impotencia · Agravamiento de la EAP · Encubrimiento de síntomas de hipoglucemia |
ACC: antagonistas de los canales de calcio; ARA-II: antagonistas de los receptores de la angiotensina II; AV: auriculoventricular; EAP: enfermedad arterial periférica; FEVI: fracción de eyección del ventrículo izquierdo; IC-Fer: insuficiencia cardíaca con fracción de eyección reducida; IECA: inhibidores de la enzima convertidora de la angiotensina; IRC: insuficiencia renal crónica; P-gp: glicoproteína P.
Fuente: Elaborada a partir de Mancia et al.4 y Martell Claros65.
¿Cuál es la mejor estrategia para tratar la HTA?
Actualmente, aproximadamente solo un 40 % de los pacientes con HTA reciben tratamiento y, de estos, solo el 35 % aproximadamente alcanza cifras <140/90 mmHg. Se cree que esto se debe a la inercia terapéutica, la falta de adherencia al tratamiento, el uso insuficiente de tratamiento combinado y la complejidad de las pautas terapéuticas. Todo esto ha llevado a que las guías europeas y americanas actuales recomienden empezar desde el inicio con dos fármacos, preferiblemente en un único comprimido, en casi todos los pacientes4,7.
Los motivos que subyacen a esta recomendación son varios4:
- Para alcanzar el objetivo de presión arterial <130/80 mmHg, la mayoría de los pacientes requerirán una combinación de tratamiento.
- El tratamiento combinado inicial es más efectivo que la monoterapia; de hecho, incluso la combinación en dosis bajas suele ser más efectiva que la monoterapia en dosis máximas.
- La combinación de los fármacos en un único comprimido mejora la adherencia.
Existen algunas excepciones a esta recomendación. Los pacientes en los que está indicado el tratamiento inicial con monoterapia son los siguientes4:
- Pacientes con presión arterial normal-alta y riesgo cardiovascular muy alto.
- Pacientes ancianos o frágiles.
- Pacientes con bajo riesgo, hipertensión de grado 1, PAS <150 mmHg y PAD <95 mmHg.
Se recomienda empezar con el tratamiento combinado de 2 fármacos en un único comprimido en casi todos los pacientes4,7. Las combinaciones más recomendables son las siguientes4:
-
antagonista del sistema renina-angiotensina (IECA o ARA-II) + antagonista de los canales de calcio, o
-
antagonista del sistema renina-angiotensina (IECA o ARA-II) + diurético
Los bloqueantes β deben utilizarse como primera opción o en cualquier fase del tratamiento (en monoterapia o junto con cualquier fármaco de las principales clases) cuando haya una indicación específica según la terapia médica recomendada por las guías, como por ejemplo en pacientes con insuficiencia cardíaca con fracción de eyección reducida, en el tratamiento antisquémico en síndromes coronarios crónicos o para controlar la frecuencia cardíaca en la fibrilación auricular. También pueden utilizarse en otras situaciones en las que puedan resultar beneficiosos, como casos de angina o infarto de miocardio reciente, así como en mujeres que estén o planeen quedarse embarazadas4.
Con el tratamiento combinado, dos tercios de los pacientes hipertensos alcanzarán los objetivos de control. Si el tratamiento con 2 fármacos utilizados a las dosis máximas recomendadas y toleradas no logra controlar la presión, está indicado añadir un tercer medicamento. En este caso, la combinación más habitual es un antagonista del sistema renina-angiotensina (IECA o ARA-II), un antagonista de los canales de calcio y un diurético. La combinación de 3 fármacos debería controlar la PA el 90 % de los pacientes4.
Si con tres fármacos no se controla la PA, se considera hipertensión resistente, siempre y cuando4:
- se hayan usado las dosis máximas recomendadas y toleradas de una combinación de 3 fármacos que incluya un antagonista del sistema renina-angiotensina (IECA o ARA-II), un antagonista de los canales de calcio y un diurético;
- se haya confirmado el control de la PA mediante MAPA, o AMPA, si la MAPA no fuera viable;
- se hayan excluido otras causas de hipertensión seudorresistente (especialmente falta de adherencia al tratamiento) e hipertensión secundaria.
En este caso, debe considerarse derivar al paciente a un centro especializado. La primera opción es añadir un antagonista de los receptores de mineralocorticoides al tratamiento de base, preferiblemente la espironolactona. Si estuviera contraindicada o no se tolerara, se pueden utilizar como alternativa un bloqueante β, un bloqueante α, un fármaco de acción central (clonidina) o amilorida4.
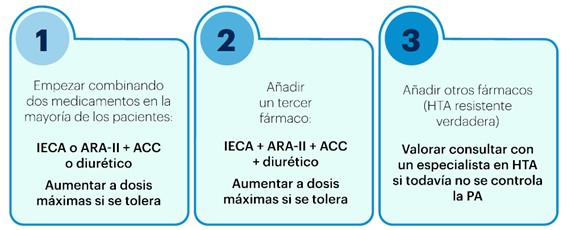
Los pasos de la ESH4 para el tratamiento de la HTA no complicada se muestran en la figura 1.
Figura 1. Pasos del tratamiento de la HTA sin complicaciones asociadas
Notas:
Los BB pueden usarse en cualquier paso del tratamiento, según las recomendaciones de las guías para situaciones específicas.
Se considera HTA resistente verdadera cuando la PAS es ≥140mmHg o la PAD es ≥90 mmHg, siempre que:
- se hayan usado las dosis máximas recomendadas y toleradas de una combinación de 3 fármacos que incluya un IECA o ARA-II, un ACC y un diurético tiacídico / análogo tiacídico;
- se haya confirmado el control de la PA mediante MAPA (o AMPA, si la MAPA no fuera viable);
- se hayan excluido otras causas de HTA seudorresistente (especialmente falta de adherencia al tratamiento) e HTA secundaria.
IECA = inhibidor de la enzima convertidora de angiotensina; ARA-II = antagonista de los receptores de angiotensina II; ACC = antagonista de los canales de calcio.
Fuente: elaborado a partir de Mancia et al.4.
Tratamiento de la hipertensión en situaciones especiales
Hipertensión de bata blanca (hipertensión clínica aislada)
Se refiere a los pacientes que tienen la PA aumentada en la consulta, pero normal cuando se mide con MAPA, AMPA o ambas. Se considera un efecto de alerta clínicamente importante cuando hay una elevación de la PA sistólica de al menos 20 mmHg o 10 mmHg de la PA diastólica31. Se calcula que afecta al 30 %-40 % de las personas con valores altos de PA en la consulta4. En individuos que ya tienen tratamiento antihipertensivo, se denomina HTA de bata blanca no controlada31.
Es más frecuente según aumenta la edad, en las mujeres y en los no fumadores4.
Se cree que se debe a una respuesta vasopresora por una reacción de alerta provocada por la medición de la PA por personal sanitario y a otros factores, como la ansiedad del paciente4,31. Es menor cuando se realizan tomas repetidas en la consulta y tiende a desaparecer cuando se mide sin personal sanitario presente31.
En la práctica, se recomienda MAPA o AMPA para descartar HTA de blanca, sobre todo en los pacientes con HTA de grado 1. Lo ideal sería utilizar los dos métodos, ya que pueden proporcionar resultados discrepantes4.
El riesgo cardiovascular y el daño orgánico inducido por la HTA de bata blanca es menor que el de la HTA persistente, pero mayor que el de la población normotensa. Por eso, en estos pacientes se deben evaluar de forma minuciosa los factores de riesgo cardiovascular y la presencia de daño orgánico inducido por HTA. Todos los pacientes deben recibir recomendaciones sobre los hábitos de vida y se debe hacer un seguimiento estrecho para reducir el riesgo cardiovascular y detectar a tiempo la HTA persistente y el daño orgánico. Aunque existe cierto debate respecto a la necesidad de iniciar tratamiento farmacológico en los pacientes con HTA de bata blanca, podría considerarse en los pacientes con daño orgánico inducido por HTA y riesgo cardiovascular alto4.
Aunque los datos son limitados, si se tolera bien, se puede intensificar el tratamiento antihipertensivo en los pacientes con HTA de bata blanca no controlada4.
Hipertensión enmascarada
La HTA enmascarada es la que se encuentra en individuos cuya PA es normal en consulta, pero está elevada en las mediciones ambulatorias. Afecta más o menos al 15 % de las personas con PA normal en la consulta. En individuos que ya tienen tratamiento antihipertensivo, se denomina HTA enmascarada no controlada4,31.
Es más frecuente en hombres, jóvenes, fumadores, consumidores de alcohol y personas con mucha actividad física, ansiedad y estrés laboral4.
En la práctica, se recomienda MAPA o AMPA para descartar HTA enmascarada en los pacientes con PA normal-alta en la consulta4.
El riesgo cardiovascular es sustancialmente mayor en la HTA enmascarada que en la normotensión y similar o mayor que en la HTA persistente4,31. Dado el mayor riesgo cardiovascular y la importancia pronóstica de la PA elevada fuera de la consulta, se deben recomendar medidas higiénico-dietéticas en todos los pacientes y hacer un seguimiento estrecho para reducir el riesgo cardiovascular e identificar a tiempo la HTA persistente y la aparición de daño orgánico. No está claro si se deben recomendar antihipertensivos a todos los pacientes, aunque pueden considerarse en pacientes con daño orgánico inducido por HTA y riesgo cardiovascular alto4.
Aunque los datos son limitados, se puede intensificar el tratamiento antihipertensivo en los pacientes tratados con PA normal en la consulta, pero elevada en las mediciones ambulatorias (HTA enmascarada no controlada), si se tolera4.
No está claro si se debe recomendar el tratamiento farmacológico sistemático de la HTA de bata blanca y la HTA enmascarada, aunque sí puede considerarse en pacientes con daño orgánico inducido por HTA y riesgo cardiovascular elevado4.
Hipertensión y diabetes mellitus
El objetivo de tratamiento de la HTA en pacientes diabéticos es el mismo que en el resto de la población: bajar la PA a <130/80 mmHg, si se tolera bien4,66,67, pero no <120/70 mmHg4.
El tratamiento de estos pacientes debe incluir, siempre que no esté contraindicado, un IECA o un ARA-II, que reducen la albuminuria y la aparición o progresión de la nefropatía diabética más eficazmente que otras clases de fármacos4,66. El tratamiento de elección es el mismo que en el resto de la población: una combinación de un IECA o un ARA-II más un antagonista de los canales de calcio o una tiacida4,67. Además, como antidiabético se recomiendan los inhibidores del cotransportador de sodio y glucosa de tipo 2 (iSGLT-2), ya que reducen los episodios renales y cardiovasculares4,66.
Hipertensión e insuficiencia renal crónica
La insuficiencia renal crónica se define como una TFGe <60 ml/min/1,72 m2 con cualquier grado de albuminuria o un cociente albúmina/creatinina en orina >30 mg/g con cualquier valor de TFGe, que se mantiene durante más de 3 meses4.
En estos pacientes, el objetivo es una PA <140/90 mmHg, aunque en la mayoría de los pacientes (por ejemplo, jóvenes, con un cociente albúmina/creatinina ≥300 mg/g o con riesgo cardiovascular alto) se podría recomendar un objetivo de PA <130/80 mmHg, si se tolera bien. No se recomienda alcanzar valores de PA <120/70 mmHg4. Para lograrlo, debe insistirse en la dieta hiposódica, ya que, además de disminuir el componente volémico de la HTA, aumenta el efecto de los fármacos antihipertensivos, especialmente de los bloqueantes del sistema renina-angiotensina. Incluso con un buen control tensional, el efecto antiproteinúrico de estos fármacos es mayor cuando la ingesta de sal es menor68.
El tratamiento de la HTA en estos pacientes debe incluir un IECA o un ARA-II, que se combina con un diurético o con un antagonista de los canales del calcio4.
Cuando la TFG es <30 ml/min, las tiacidas son ineficaces, por lo que se usan diuréticos del asa4.
Si se asocia un antagonista de los canales de calcio y prima una mayor reducción de la proteinuria, el diltiazem y el verapamilo han demostrado un efecto beneficioso. En caso contrario, los dihidropiridínicos parecen tolerarse mejor68.
El descenso de la PA disminuye la presión de perfusión renal, por lo que la TFG puede disminuir, sobre todo las primeras semanas de tratamiento4,68. Por ese motivo, se debe evaluar la TFG y los iones a las 4-8 semanas de iniciar el tratamiento. En principio, no es motivo de alarma, excepto que el deterioro sea >30 % o que, pasadas unas semanas, continúe o se agrave. En este caso, debe suspenderse el tratamiento y determinar si hay enfermedad renovascular4.
La prevalencia de la hipertensión resistente es el doble en los pacientes con insuficiencia renal crónica, de modo que puede ser preciso añadir un cuarto fármaco68.
Hipertensión arterial e insuficiencia cardíaca
La HTA es uno de los factores de riesgo de insuficiencia cardíaca más importante69. El tratamiento de la hipertensión reduce el riesgo de insuficiencia cardíaca. Por ello, se puede utilizar cualquiera de las principales clases de antihipertensivos para prevenir la insuficiencia cardíaca en pacientes con HTA4.
En pacientes con HTA e insuficiencia cardíaca con fracción de eyección reducida se recomienda combinar fármacos con beneficios demostrados, como IECA, ARA-II, inhibidores de la neprilisina y del receptor de angiotensina (sacubitrilo/valsartán), bloqueantes β, antagonistas de los receptores de mineralocorticoides o iSGLT-24.
Además, se recomiendan los diuréticos para mantener el equilibrio hidroelectrolítico y reducir la congestión. Si hay mucho edema, los diuréticos del asa son preferibles a los tiacídicos4.
Si con estos fármacos no se alcanzara el objetivo de PA <130/80 mmHg, puede administrarse un antagonista de los canales de calcio dihidropiridínico4. Los que han demostrado ser más seguros son el amlodipino y el felodipino69.
El verapamilo y el diltiazem están contraindicados en los pacientes con insuficiencia cardíaca69.
Por otro lado, en los pacientes con HTA e insuficiencia cardíaca con fracción de eyección preservada se puede utilizar cualquiera de las principales clases de antihipertensivos (IECA, ARA-II, bloqueantes β, antagonista de los canales de calcio y diuréticos). Además, se recomienda añadir los iSGLT-2 independientemente de la existencia de diabetes. Si fuera necesario, se puede valorar el uso de un inhibidor de la neprilisina y del receptor de angiotensina o un antagonista del receptor de mineralocorticoides (preferentemente espironolactona)4.
Hipertensión y fibrilación auricular
La HTA es el principal factor de riesgo de fibrilación auricular. En estos pacientes los bloqueantes β son la primera opción, ya que combinan el efecto antihipertensivo con la capacidad de reducir la frecuencia cardíaca. También se pueden utilizar el verapamilo o el diltiazem4.
En general, no se deben combinar los bloqueantes β con los antagonistas de los canales de calcio no dihidropiridínicos (verapamilo o el diltiazem)4.
Por otro lado, aunque todas las principales clases de antihipertensivos favorecen la regresión de la hipertrofia del ventrículo izquierdo, los IECA, los ARA-II y los antagonistas de los canales de calcio son más eficaces que los bloqueantes β y los diuréticos en este aspecto4.
Otras situaciones
En los pacientes que se van a someter a una intervención quirúrgica, es importante evitar grandes fluctuaciones tensionales perioperatorias, por lo que se recomienda mantener el tratameinto antihipertensivo de base en la mayoría de los pacientes. Se aconseja posponer la intervención si la PAS es ≥180 o la PAD ≥110 mmHg, hasta que disminuya o se controle (con la excepción de situaciones de emergencia)4.
La prevalencia de la HTA es mayor en los pacientes de raza negra, y también son más frecuentes y graves el daño orgánico causado por la HTA y las complicaciones cardiovasculares y renales. En estos pacientes, las medidas higiénico-dietéticas cobranespecial importancia. Los antagonistas de los canales de calcio son los fármacos más recomedados en estos pacientes4,7, aunque la guía americana7 también propone usar diuréticos tiacídicos. Puede asociarse un ARA-II (mejor que un IECA, ya que el angioedema se asocia más frecuentemente con IECA en pacientes negros)7,28.
Control de otros factores de riesgo cardiovascular
Los pacientes hipertensos presentan con frecuencia otros factores de riesgo cardiovascular, que es preciso abordar.
El objetivo de control principal de las dislipidemias se basa en la cifra de colesterol unido a lipoproteínas de baja densidad (cLDL) y depende del grado de riesgo cardiovascular. Los objetivos que establece la guía de la ESC de 2019 sobre el abordaje de las dislipidemias70, son los siguientes:
- Riesgo muy alto: reducción ≥50 % del valor basal y cLDL <55 mg/dl.
- Riesgo alto: reducción ≥50 % del valor basal y cLDL <70 mg/dl.
- Riesgo moderado: cLDL <100 mg/dl.
- Riesgo bajo: cLDL <116 mg/dl.
Se recomienda el tratameinto con estatinas en pacientes hipertensos con riesgo cardiovascular alto4. La estatina y dosis concreta se elegirá en función de la potencia hipolipemiante, según la reducción de cLDL que se estime necesaria para alcanzar el objetivo70.
En cuanto a la antiagregación, solo se recomienda en prevención secundaria, con dosis bajas de ácido acetilsalicílico. No se recomienda para la prevención primaria en pacientes hipertensos sin enfermedad cardiovascular establecida4.
¿Cuál es la frecuencia de seguimiento de los pacientes hipertensos?
El seguimiento de los pacientes es fundamental para asegurar el control de la PA, enfatizar la implementación de hábitos saludables, evaluar la adherencia al tratamiento y los efectos adversos, ajustar el tratamiento y evaluar la aparición o evolución del daño orgánico inducido por HTA4.
La periodicidad recomendada para el seguimiento de los pacientes hipertensos es la siguiente:
- Control inicial: durante los primeros 3 meses se recomienda un seguimiento estrecho hasta que se controle la PA. Se puede hacer un control mensual, aunque algunos estudios han demostrado que intervalos más cortos (1-2 semanas) proporcionan mejores resultados4.
- Control a corto plazo: una vez que se alcanza el objetivo, se puede ampliar el intervalo unos meses. En pacientes de fácil control y bajo riesgo, se puede hacer un control anual, mientras que en los de alto riesgo o en los que sea difícil controlar la PA, se recomiendan intervalos más cortos4. La guía NICE recomienda una revisión anual6.
- Control a largo plazo: en pacientes de fácil control y riesgo bajo se recomienda el seguimiento al menos a los 3 años, aunque el intervalo debe reducirse e individualizarse en pacientes de alto riesgo, de difícil control o con HTA secundaria en tratamiento4.
Muchas de las consultas de seguimiento las puede llevar a cabo personal sanitario no médico, como el de enfermería. Asimismo, en pacientes estables, la AMPA y la comunicación electrónica con el médico son una alternativa aceptable para reducir la frecuencia de las consultas4.
En relación con la AMPA, la Sociedad Española de Hipertensión Arterial y la Liga Española para la lucha contra la Hipertensión Arterial recomiendan las siguientes pautas de seguimiento30:
- Evaluación del tratamiento y seguimiento a largo plazo antes de la consulta de enfermería o medicina: AMPA durante 7 días consecutivos, con al menos 2 tomas por la mañana y 2 tomas vespertinas; se desecharán las tomas del primer día. Esta pauta es similar a la recomendada para el diagnóstico inicial de HTA.
- Seguimiento a largo plazo entre consultas: AMPA 1 o 2 veces a la semana, con al menos 2 tomas por la mañana y 2 tomas vespertinas. Esta práctica busca reforzar la adherencia al tratamiento.
Es importante explicar al paciente el significado de las lecturas domiciliarias (las medidas de la AMPA equivalen a 5 mmHg menos que las de la consulta)6, así como qué hacer en caso de que estén por encima de las recomendadas en su caso particular6,30.
Por su parte, los pacientes con HTA de bata blanca o presión normal-alta deben citarse al menos anualmente para evaluar la PA dentro y fuera de la consulta y para revisar el riesgo cardiovascular4Si en la consulta de seguimiento se detecta la PA elevada, se debe indagar sobre las causas (cumplimiento terapéutico, ingesta de sal, etc.). Si no se determina causa aparente, se tomará la PA durante las siguientes semanas y, si se confirma el mal control tensional, se ajustará el tratamiento sin demora, para evitar la inercia terapéutica (falta de medidas terapéuticas ante la PA no controlada)4.
Por otro lado, a veces es posible reducir la dosis o el número de fármacos, cuando la PA lleva mucho tiempo controlada. Esto es más factible cuando el control de la PA se acompaña de la adopción de hábitos saludables. La reducción de la medicación debe ser gradual y se debe examinar al paciente con frecuencia, ya que la PA puede volver a subir semanas o incluso meses más tarde4.
A los pacientes con riesgo cardiovascular alto, daño orgánico o HTA acelerada no se les debe retirar el tratamiento4.
¿Cómo mejorar el cumplimiento terapéutico?
La adherencia al tratamiento cobra gran importancia en las guías clínicas4,6,7. Cada vez está más claro que el incumplimiento del tratamiento, junto con la inercia médica, es la principal causa del control inadecuado de la PA. Por eso, es necesario comprobarla en todas las consultas y facilitarla, mediante diversas estrategias4,28,71:
- Pautar combinaciones de fármacos en dosis fijas en un único comprimido y una sola toma
- Promover la AMPA, incluida la telemonitorización.
- Crear recordatorios a través del móvil o de sistemas de mensajería electrónica.
- Evitar medicaciones que causen efectos adversos.
- Fomentar la colaboración con otros profesionales de la salud, sobre todo, personal de enfermería y farmacia.
- Vincular la toma de la medicación con los hábitos (por ejemplo, con el desayuno).
- Evaluar y resolver las barreras al cumplimiento específicas de cada paciente.
- Facilitar la automonitorización del tratamiento mediante pastilleros, envases especiales, comprobadores electrónicos de medicamentos, cajas de medicamentos con alarma, etc.
- Llevar a cabo entrevistas de motivación.
Se recomienda utilizar estrategias con varios componentes, ya que el efecto de cada intervención de forma aislada es escaso4,71.
Últimas guías publicadas
- Guía elaborada por la Sociedad Europea de Hipertensión (ESH):
https://pubmed.ncbi.nlm.nih.gov/37345492/
Mancia G, Kreutz R, Brunström M, Burnier M, Grassi G, Januszewicz A, et al. 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA). J Hypertens. 2023;41(12):1874-2071.
- Guía para la prevención, detección, evaluación y manejo de la HTA en adultos elaborada por el Colegio Americano de Cardiología (ACC) y la Asociación Americana del Corazón (AHA), entre otras asociaciones:
https://www.ncbi.nlm.nih.gov/pubmed/29133354
Whelton PK, Carey RM, Aronow WS, Casey DE, Collins KJ, Dennison Himmelfarb C, et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task F. Circulation. 2018;138(17):e426–83.
- Guía elaborada por el National Institute for Health and Care Excellence (NICE):
https://www.nice.org.uk/guidance/ng136
NICE guideline [NG136]. Hypertension in adults: diagnosis and management [Internet]. Londres (Reino Unido): NICE.; 28 ago 2019 [actualizada 21 nov 2023]. 54 p.
- Guía elaborada por la Sociedad Internacional de Hipertensión (ISH):
https://pubmed.ncbi.nlm.nih.gov/32371787/
Unger T, Borghi C, Charchar F, Khan NA, Poulter NR, Prabhakaran D, et al. 2020 International Society of Hypertension global hypertension practice guidelines. J Hypertens. 2020;38(6):982-1004.
- Guía elaborada por la Sociedad Española de Hipertensión – Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA):
https://www.sciencedirect.com/science/article/pii/S1889183722000666
Gorostidi M, Gijón-Conde T, de la Sierra A, Rodilla E, Rubio E, Vinyoles E, et al. Guía práctica sobre el diagnóstico y tratamiento de la hipertensión arterial en España, 2022. Sociedad Española de Hipertensión – Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA). Hipertensión y riesgo vascular. 2023;39:174-197.
Recursos relacionados
- Consulta rápida: AMPA y MAPA
- Consulta rápida: Tratamiento combinado de la hipertensión
- Consulta rápida: Hipertensión en el paciente anciano
- Consulta rápida: IECA y ARA-II: tabla de equivalencia de dosis
- Consulta rápida: Manejo de la hipertensión en pacientes con comorbilidades cardiovasculares
- Actualización: 12 prácticas que se podrían mejorar en la atención a los pacientes con FRCV
- Monografía: Todo sobre… las dislipemias
- Monografía: Todo sobre… la diabetes
Recursos en línea y apps para médicos
Herramientas interactivas
Versión electrónica e interactiva de las tablas de riesgo SCORE2 y SCORE2-OP: https://www.heartscore.org
Recursos en línea y apps para médicos
Existen multitud de webs y aplicaciones para dispositivos móviles diseñadas para facilitar el abordaje de las enfermedades cardiovasculares (entre ellas, las dislipemias) por parte de los profesionales.
Recursos relacionados
- Sección: Webs y apps para médicos
- Blog: Redes sociales para médicos y pacientes
- Blog: Cómo organizar las webs y los contenidos de internet
Webs de cardiología e hipertensión para médicos
Sociedad Española de Cardiología (SEC)
En su sitio web se pueden encontrar materiales relacionados con la especialidad de cardiología, incluyendo guías clínicas y material docente para los profesionales de la salud.
Sociedad Española de Hipertensión – Liga Española para la Lucha contra la HTA (SEH-LELHA)
La Sociedad Española de Hipertensión – Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA) tiene como objetivo fundamental el desarrollo científico de todos los aspectos relacionados con el mejor conocimiento de la hipertensión arterial.
Mediante la página web se puede acceder a guías, documentos y publicaciones. En la sección dedicada a la formación cuenta con una amplia selección de Casos Clínicos, así como una subsección muy didáctica sobre Bioestadística. Existe también una subsección destinada a consultas de los profesionales sanitarios a los expertos en HTA, Consulta con el Experto. Algunos contenidos son de acceso libre y otros, como la revista Hipertensión y Riesgo Vascular, son únicamente para socios.
Sociedad Andaluza de Hipertensión Arterial y Riesgo Vascular (SAHTA)
Web que contiene guías y numerosos documentos relacionados con la hipertensión y otros factores de riesgo cardiovascular.
Una web muy completa dirigida a cardiólogos, internistas, médicos de familia y cualquier profesional médico interesado en la cardiología. Contiene guías clínicas (inluidas las guías europeas traducidas al español), infografías, libros electrónicos, vídeos, etc.
Sociedad Española de Arterioesclerosis (SEA)
La SEA tiene un sitio web muy completo, con gran cantidad de información en forma de artículos para la divulgación de la actualidad científica, documentación y consejos para pacientes. Aborda los factores de riesgo de la enfermedad, la epidemiología, la etiopatogenia, el tratamiento y, sobre todo, su prevención.
European Society of Atherosclerosis
La Asociación Europea de Ateroesclerosis, fundada en el 1964, tiene como principal objetivo proporcionar al personal médico todo el saber científico, clínico, de investigación, de diagnóstico y de tratamiento relacionado con la ateroesclerosis. Publica guías sobre las enfermedades relacionadas con la ateroesclerosis y organiza cursos y congresos.
Apps de cardiología e hipertensión para médicos
ESC Pocket Guidelines
La aplicación contiene 24 guías clínicas elaboradas por la Sociedad Europea de Cardiología (ESC). Además, proporciona herramientas interactivas, como algoritmos, escalas, calculadoras, gráficos y similares.
Disponible para dispositivos Android y Apple.
ESC CVD Risk Calculation App
Calculadora de riesgo cardiovascular elaborada por la Sociedad Europea de Cardiología (ESC) que incluye varias calculadoras para estimar el riesgo cardiovascular en diferentes poblaciones. Incluye las calculadoras SCORE2 y SCORE2-OP.
Disponible para dispositivos Android y Apple.
Información para pacientes
Descargar en PDF los Consejos para pacientes con hipertensión arterial
¿Qué es la hipertensión arterial?
La hipertensión arterial es la elevación persistente de la presión arterial por encima de los valores establecidos como normales por consenso. Cifras iguales o mayores que 140/90 mmHg se consideran hipertensión.
La HTA por sí sola es silente, es decir, no produce síntomas, pero sí supone un factor de riesgo cardiovascular que aumenta las probabilidades de padecer enfermedades cardíacas graves, como el infarto de miocardio. Por este motivo, la HTA debe controlarse y revertirse a niveles normales Esto implica un compromiso indefinido de cambio de la dieta y de los hábitos de vida, en muchas ocasiones acompañado de medicación específica.
Si las cifras de presión arterial sistólica (PAS) están entre 130 y 139 mmHg y las de presión arterial diastólica (PAD) entre 85 y 89 mmHg, se habla de presión normal-alta; las personas que se encuentran en este estadio deben iniciar cambios en su estilo de vida, incluyendo la dieta y el ejercicio físico, para prevenir o retrasar la instauración de hipertensión arterial (HTA). La gran mayoría de estas personas no necesitarán tratamiento farmacológico.
Se considera que una persona padece HTA cuando presenta una PAS de 140 mmHg (o mayor) y/o una PAD de 90 mmHg (o mayor). Estos casos requieren de tratamiento farmacológico, además de mantener los cambios en la dieta y el estilo de vida, siempre individualizando la estrategia terapéutica tras considerar la situación clínica de cada paciente.
¿A qué se debe la HTA?
El 95 % de los casos de HTA son primarios, es decir, sin una causa específica conocida. No obstante, sí se han identificado una serie de factores que contribuyen a incrementar las cifras de presión arterial, como son la edad avanzada, la obesidad, un consumo elevado de sal, la ingesta de alcohol, el tabaquismo, la falta de ejercicio y el estrés. Pueden darse también factores genéticos que afecten a alguno de los mecanismos implicados en el adecuado control de la presión arterial.
En el 5 % restante la HTA es secundaria, es decir, producida por alguna otra enfermedad (por ejemplo, enfermedad renal crónica, estenosis de la arteria renal, hiperaldosteronismo, feocromocitoma o apnea del sueño).
¿Qué puedo hacer si padezco hipertensión arterial?
Aceptar que es hipertenso y que tiene que cuidarse. La hipertensión arterial o presión arterial alta es un trastorno muy frecuente que afecta a una de cada cuatro personas. No se cura, pero se puede regular. Hay que cuidarse porque es una enfermedad que no siempre produce síntomas, pero que puede causar complicaciones muy graves si no se controla.
Hacer ejercicio. El ejercicio aeróbico, como andar, ir en bicicleta o nadar, ayuda a reducir la presión arterial y a bajar el peso. También mejora el funcionamiento del corazón y previene el infarto. Se recomiendan al menos 30 minutos de ejercicio aeróbico moderado o intenso de 5 a 7 días a la semana.
Tomar menos sal. Se recomienda limitar el consumo de sal (cloruro sódico) a un máximo de 5 gramos al día. Muchos alimentos enlatados, por ejemplo, contienen altas cantidades de sal. Se puede acostumbrar sin problema el paladar a cocinar con poca sal o sin ella.
Dejar de fumar. Las personas que dejan de fumar viven más años que las que siguen fumando, y lo hacen con mejor calidad de vida. Después de 10 o 15 años de dejar el tabaco, el riesgo de muerte de un exfumador se aproxima al de una persona que no ha fumado nunca. Casi de inmediato, la circulación de la sangre empieza a mejorar y el nivel de monóxido de carbono en la sangre comienza a descender (el monóxido de carbono es un gas que se encuentra en el humo del cigarrillo y que reduce la capacidad de la sangre de transportar el oxígeno). El pulso y la presión arterial, que están altos en el fumador, empiezan a normalizarse.
Hay que tener en cuenta que, aunque la nicotina es el agente activo principal, otros compuestos y sustancias químicas del tabaco, como el alquitrán y el monóxido de carbono, contribuyen a la acumulación de grasa en las arterias y, por tanto, a la rigidez de la pared arterial y a la hipertensión.
Perder peso. El peso excesivo puede elevar los niveles de colesterol, causar hipertensión y aumentar el riesgo de infarto. Según los estudios, perder 5,1 kg de peso puede reducir la PAS y la PAD una media de 4,4 y 3,6 mmHg, respectivamente. Una dieta baja en calorías, junto con ejercicio físico habitual, son los pilares para perder peso.
Comer menos grasas. No solo ayuda a perder peso y a mantener la presión arterial normal, sino que ayuda a prevenir los infartos de miocardio y las embolias.
Moderar el consumo de alcohol. Reducir el consumo de alcohol disminuye la presión arterial.
Seguir los controles con los profesionales sanitarios. La hipertensión es una enfermedad crónica y el médico debe controlar su evolución y la eficacia de la medicación. Para ello, es importante medirse la presión en casa y visitar al personal de enfermería y medicina como se indique.
Tomar la medicación correctamente. Se sabe que no tomar la medicación de forma correcta es una de las causas principales del insuficiente control de la HTA.
Medicamentos para la tensión arterial: ¿qué debo saber?
Para bajar la presión a niveles normales pueden ser necesarios uno, dos o hasta tres medicamentos diferentes. Es frecuente que desde el inicio se pauten dos medicamentos juntos en una misma pastilla. Si producen algún efecto secundario, se debe consultar al médico para que evalúe el cambio o ajuste la dosis, pero nunca se debe dejar de tomar la medicación sin consultar. Seguir rigurosamente las instrucciones médicas reduce las complicaciones cardiovasculares asociadas a la enfermedad.
Recursos en PDF para los pacientes
- Menú quincenal para la hipertensión
Fundación Española del Corazón
Recursos en línea y apps para pacientes
El consejo del médico puede completarse recomendando webs y apps que sirvan a los pacientes para mejorar la información que tienen sobre su enfermedad, así como para apoyarlos en el cambio de los hábitos de vida y en la correcta toma del tratamiento.
Recursos relacionados
- Sección: Webs y apps para pacientes
- Blog: ¿Cómo usar las redes sociales para comunicarte con los pacientes?
Webs de cardiología para pacientes
Fundación Española del Corazón
Sitio web de la Sociedad Española de Cardiología dedicado al paciente con patología cardiovascular. Cuenta con secciones dedicadas a los diferentes trastornos cardiovasculares (infarto de miocardio, fibrilación auricular, insuficiencia cardíaca, valvulopatías, arritmias, etc.). Sobre la HTA, contiene interesantes vídeos y varios PDF explicativos, incluida una dieta para pacientes hipertensos.
Recurso en español de la Biblioteca Nacional de Medicina de EEUU. Los temas de salud se hallan clasificados por orden alfabético y, respecto a la HTA, se encuentra disponible amplia información sobre la enfermedad, documentos y vídeos sobre aspectos prácticos dirigidos a pacientes, así como información en grupos concretos de población como bebés, mujeres o ancianos.
Se trata de una iniciativa puesta en marcha hace algunos años por la Agencia Española de Seguridad Alimentaria (AESAN), dependiente del Ministerio de Sanidad, que tiene por objetivo controlar el consumo de sal y grasas. Es una web muy didáctica y visualmente atractiva que cuenta con toda una sección dedicada a conocer la sal. En ella encontramos información sobre El etiquetado de los productos; la sección Sal visible e invisible, que informa sobre los tipos de sal y qué alimentos la llevan; o los consejos sobre Cómo reducir el consumo de sal.
Página web creada por cardiólogos de reconocido prestigio y dedicada a la insuficiencia cardíaca (IC). Existe contenido específico sobre la HTA, como una de las causas de IC.
Apps de cardiología e hipertensión para pacientes
SmartBP
Permite registrar la presión arterial sistólica y diastólica, frecuencia del pulso y peso, con lo que el índice de masa corporal, la presión del pulso y la presión arterial media se calculan automáticamente. Además, permite generar informes de presión arterial en formato PDF con los datos, gráficos y estadísticas para poder compartirlos con el médico o profesional de la salud.
Disponible en español para dispositivos Android y Apple.
Pukono
Aplicación sobre aspectos nutricionales desarrollada para pacientes hipertensos o con insuficiencia renal. Informa sobre los alimentos peligrosos y proporciona recetas sobre la mejor forma de cocinarlos, además de disponer de una sección para compartir recetas con otros usuarios.
Disponible en español para dispositivos Android y Apple
IMC Calculadora
Esta aplicación permite calcular el índice de masa corporal y lo muestra de forma muy visual, por lo que puede ayudar al paciente con exceso de peso a entender su estado y la necesidad de adelgazar.
Disponible para dispositivos Android. Una app similar está disponible en Apple Store.
AVAX Presión Arterial
Aplicación que permite registrar las lecturas de presión arterial, con recordatorios para tomarse la PA. Permite exportar los datos y generar PDF.
Disponible para dispositivos Android.
Bibliografía
- Rapsomaniki E, Timmis A, George J, Pujades-Rodriguez M, Shah AD, Denaxas S, et al. Blood pressure and incidence of twelve cardiovascular diseases: lifetime risks, healthy life-years lost, and age-specific associations in 1·25 million people. Lancet 2014;383(9932):1899-911.
- Lewington S, Clarke R, Qizilbash N, Peto R, Collins R, Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002;360(9349):1903-13.
- Pickering G. Hypertension: Definitions, natural histories and consequences. The American Journal of Medicine [Internet] 1972 [citado 8 ene 2024];52(5):570-83. Disponible en: https://www.sciencedirect.com/science/article/pii/0002934372900496
- Mancia G, Kreutz R, Brunström M, Burnier M, Grassi G, Januszewicz A, et al. 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA). Journal of Hypertension [Internet] 2023 [citado 8 ene 2024];41(12):1874. Disponible en: https://journals.lww.com/jhypertension/fulltext/2023/12000/2023_esh_guidelines_for_the_management_of_arterial.2.aspx
- Boffa RJ, Constanti M, Floyd CN, Wierzbicki AS, Guideline Committee. Hypertension in adults: summary of updated NICE guidance. BMJ 2019;367:l5310.
- National Institute for Health and Care Excellence (NICE). NICE guideline [NG136]. Hypertension in adults: diagnosis and management [Internet]. [actualizado 21 nov 2023]. Londres (Reino Unido): NICE; 2019 [citado 8 ene 2024]. Disponible en: https://www.nice.org.uk/guidance/ng136
- Whelton PK, Carey RM, Aronow WS, Casey DE, Collins KJ, Dennison Himmelfarb C, et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Hypertension 2018;71(6):1269-324.
- Chow CK, Teo KK, Rangarajan S, Islam S, Gupta R, Avezum A, et al. Prevalence, awareness, treatment, and control of hypertension in rural and urban communities in high-, middle-, and low-income countries. JAMA 2013;310(9):959-68.
- Prieto-Díaz MA, Pallares-Carratala V, Manuel Micó-Pérez R, Escobar-Cervantes C, Martín-Sanchez V, Coca A, et al. Clinical characteristics, treatment, and blood pressure control in patients with hypertension seen by primary care physicians in Spain: the IBERICAN study. Front Cardiovasc Med 2023;10:1295174.
- NCD Risk Factor Collaboration. Worldwide trends in hypertension prevalence and progress in treatment and control from 1990 to 2019: a pooled analysis of 1201 population-representative studies with 104 million participants. Lancet [Internet] 2021 [citado 8 ene 2024];398(10304):957-80. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8446938/
- Forouzanfar MH, Liu P, Roth GA, Ng M, Biryukov S, Marczak L, et al. Global Burden of Hypertension and Systolic Blood Pressure of at Least 110 to 115 mm Hg, 1990-2015. JAMA [Internet] 2017 [citado 8 ene 2024];317(2):165-82. Disponible en: https://doi.org/10.1001/jama.2016.19043
- NCD Risk Factor Collaboration (NCD-RisC). Worldwide trends in blood pressure from 1975 to 2015: a pooled analysis of 1479 population-based measurement studies with 19·1 million participants. Lancet 2017;389(10064):37-55.
- Lip GYH, Coca A, Kahan T, Boriani G, Manolis AS, Olsen MH, et al. Hypertension and cardiac arrhythmias: executive summary of a consensus document from the European Heart Rhythm Association (EHRA) and ESC Council on Hypertension, endorsed by the Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulación Cardíaca y Electrofisiología (SOLEACE). Eur Heart J Cardiovasc Pharmacother 2017;3(4):235-50.
- Rovio SP, Pahkala K, Nevalainen J, Juonala M, Salo P, Kähönen M, et al. Cardiovascular Risk Factors From Childhood and Midlife Cognitive Performance: The Young Finns Study. J Am Coll Cardiol 2017;69(18):2279-89.
- Gottesman RF, Albert MS, Alonso A, Coker LH, Coresh J, Davis SM, et al. Associations Between Midlife Vascular Risk Factors and 25-Year Incident Dementia in the Atherosclerosis Risk in Communities (ARIC) Cohort. JAMA Neurol 2017;74(10):1246-54.
- Sarzani R, Salvi F, Dessì-Fulgheri P, Rappelli A. Renin-angiotensin system, natriuretic peptides, obesity, metabolic syndrome, and hypertension: an integrated view in humans. J Hypertens 2008;26(5):831-43.
- Kim J, Montagnani M, Koh KK, Quon MJ. Reciprocal relationships between insulin resistance and endothelial dysfunction: molecular and pathophysiological mechanisms. Circulation 2006;113(15):1888-904.
- Gorostidi Pérez M, Gijón Conde T, Sierra Iserte A de la, Rodilla Sala E, Rubio E, Vinyoles Bargalló E, et al. Guía práctica sobre el diagnóstico y tratamiento de la hipertensión arterial en España, 2022. Sociedad Española de Hipertensión – Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA). Hipertensión y riesgo vascular [Internet] 2022 [citado 8 ene 2024];39(4 (Octubre-Diciembre)):174-94. Disponible en: https://dialnet.unirioja.es/servlet/articulo?codigo=8635015
- Sonne-Holm S, Sørensen TI, Jensen G, Schnohr P. Independent effects of weight change and attained body weight on prevalence of arterial hypertension in obese and non-obese men. BMJ 1989;299(6702):767-70.
- Forman JP, Stampfer MJ, Curhan GC. Diet and lifestyle risk factors associated with incident hypertension in women. JAMA [Internet] 2009 [citado 8 ene 2024];302(4):401-11. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2803081/
- Wang N-Y, Young JH, Meoni LA, Ford DE, Erlinger TP, Klag MJ. Blood pressure change and risk of hypertension associated with parental hypertension: the Johns Hopkins Precursors Study. Arch Intern Med 2008;168(6):643-8.
- Carnethon MR, Evans NS, Church TS, Lewis CE, Schreiner PJ, Jacobs DR, et al. Joint Associations of Physical Activity and Aerobic Fitness on the Development of Incident Hypertension: Coronary Artery Risk Development in Young Adults (CARDIA). Hypertension [Internet] 2010 [citado 8 ene 2024];56(1):49-55. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2909350/
- American College of Obstetricians and Gynecologists. Hypertension in pregnancy. Report of the American College of Obstetricians and Gynecologists’ Task Force on Hypertension in Pregnancy. Obstet Gynecol 2013;122(5):1122-31.
- Mancia G, Zanchetti A. White-coat hypertension: misnomers, misconceptions and misunderstandings. What should we do next? J Hypertens 1996;14(9):1049-52.
- Bobrie G, Clerson P, Ménard J, Postel-Vinay N, Chatellier G, Plouin P-F. Masked hypertension: a systematic review. J Hypertens 2008;26(9):1715-25.
- Orozco-Beltrán D, Brotons Cuixart C, Banegas Banegas JR, Gil Guillén VF, Cebrián Cuenca AM, Martín Rioboó E, et al. Recomendaciones preventivas cardiovasculares. Actualización PAPPS 2022. Atención Primaria [Internet] 2022 [citado 8 ene 2024];54:102444. Disponible en: https://www.sciencedirect.com/science/article/pii/S0212656722001640
- Stergiou GS, Alpert B, Mieke S, Asmar R, Atkins N, Eckert S, et al. A universal standard for the validation of blood pressure measuring devices: Association for the Advancement of Medical Instrumentation/European Society of Hypertension/International Organization for Standardization (AAMI/ESH/ISO) Collaboration Statement. J Hypertens 2018;36(3):472-8.
- Unger T, Borghi C, Charchar F, Khan NA, Poulter NR, Prabhakaran D, et al. 2020 International Society of Hypertension Global Hypertension Practice Guidelines. Hypertension [Internet] 2020 [citado 8 ene 2024];75(6):1334-57. Disponible en: https://www.ahajournals.org/doi/full/10.1161/HYPERTENSIONAHA.120.15026
- Parati G, Stergiou GS, Bilo G, Kollias A, Pengo M, Ochoa JE, et al. Home blood pressure monitoring: methodology, clinical relevance and practical application: a 2021 position paper by the Working Group on Blood Pressure Monitoring and Cardiovascular Variability of the European Society of Hypertension. Journal of Hypertension [Internet] 2021 [citado 8 ene 2024];39(9):1742. Disponible en: https://journals.lww.com/jhypertension/Fulltext/2021/09000/Home_blood_pressure_monitoring__methodology,.3.aspx
- Divisón Garrote JA. Medidas domiciliarias de presión arterial. Documento de consenso. SEH-LELHA 2014. Hipertensión [Internet] 2015 [citado 8 ene 2024];32(1):27-39. Disponible en: https://www.elsevier.es/es-revista-hipertension-riesgo-vascular-67-articulo-medidas-domiciliarias-presion-arterial-documento-S1889183714000907
- Gijón Conde T, Gorostidi Pérez M, Banegas Banegas JR, Sierra Iserte A de la, Segura de la Morena J, Vinyoles Bargalló E, et al. Documento de la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA) sobre monitorización ambulatoria de la presión arterial (MAPA) 2019. Hipertensión y riesgo vascular [Internet] 2019 [citado 8 ene 2024];36(4 (Octubre-Diciembre)):199-212. Disponible en: https://dialnet.unirioja.es/servlet/articulo?codigo=7122274
- Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice: Developed by the Task Force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies With the special contribution of the European Association of Preventive Cardiology (EAPC). European Heart Journal [Internet] 2021 [citado 31 mar 2022];42(34):3227-337. Disponible en: https://doi.org/10.1093/eurheartj/ehab484
- Charchar FJ, Prestes PR, Mills C, Ching SM, Neupane D, Marques FZ, et al. Lifestyle management of hypertension: International Society of Hypertension position paper endorsed by the World Hypertension League and European Society of Hypertension. J Hypertens 2024;42(1):23-49.
- Montes Gómez E, Altabás Betancor M, Al-Hiraki de la Nuez A, de la Nuez Viera F, Hernández Rodríguez MÁ. Novedades en hipertensión arterial (1.a parte): HTA no complicada. Boletín canario de uso racional del medicamento del SCS [Internet] 2019;10(4):1-8. Disponible en: https://www3.gobiernodecanarias.org/sanidad/scs//content/8a4c5b23-50a0-11e9-ba1d-676d0bdd9aba/BOLCAN%20HTA%20no%20complicada%20ENE%202019.pdf
- Chen R, Suchard MA, Krumholz HM, Schuemie MJ, Shea S, Duke J, et al. Comparative First-Line Effectiveness and Safety of ACE (Angiotensin-Converting Enzyme) Inhibitors and Angiotensin Receptor Blockers: A Multinational Cohort Study. Hypertension [Internet] 2021 [citado 8 ene 2024];78(3):591-603. Disponible en: https://www.ahajournals.org/doi/10.1161/HYPERTENSIONAHA.120.16667
- Townsend RR. Major side effects of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers [Internet]. En: UpToDate [Internet]. Waltham (Massachussetts, EE. UU.): UpToDate, Inc. c2024.; 2023. Disponible en: https://www.uptodate.com/contents/major-side-effects-of-angiotensin-converting-enzyme-inhibitors-and-angiotensin-ii-receptor-blockers
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Inhibace Plus 5 mg/12,5 mg comprimidos recubiertos con película [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/60649/FT_60649.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Captopril Normon 25 mg comprimidos [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/61470/FT_61470.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Enalapril cinfa 20 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/63355/FT_63355.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Ramipril Cinfa 10 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/72290/FT_72290.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Imidapril Dari Pharma 10 mg comprimidos EFG [Internet] [Internet]. Disponible en: https://cima.aemps.es/cima/pdfs/ft/83180/FT_83180.pdf
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Fosinopril Aurovitas 20 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/83239/FT_83239.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Lisinopril cinfa 20 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/64562/FT_64562.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Perindopril TecniGen 8 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/72240/FT_72240.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Cibacen 10 mg comprimidos recubiertos con película [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/59553/FT_59553.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Quinapril Normon 20 mg comprimidos recubiertos con película EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/66560/FT_66560.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Gopten 0,5 mg cápsulas duras [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/59984/FT_59984.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Parapres 16 mg comprimidos [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/62008/FT_62008.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Losartán cinfa 100 mg comprimidos recubiertos con película EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/67731/FT_67731.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Valsartán cinfa 160 mg comprimidos recubiertos con película EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/70323/FT_70323.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Olmesartán Sandoz 40 mg comprimidos recubiertos con película EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/73671/FT_73671.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Irbesartán cinfa 150 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/70118/FT_70118.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Telmisartán NORMON 40 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/73669/FT_73669.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Tevetens 600 mg comprimidos recubiertos con película [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/63506/FT_63506.html
- Olmedillo Rodríguez M. Curso básico sobre hipertensión. Tema 5. Bloqueantes de los canales del calcio. Farmacia Profesional [Internet] 2017 [citado 8 ene 2024];31(5):26-32. Disponible en: https://www.elsevier.es/es-revista-farmacia-profesional-3-articulo-curso-basico-sobre-hipertension-tema-X0213932417617164
- Cordero Sánchez I, Díaz Gutiérrez Ma J, Garcia Oribe Y, Gardeazabal Ayala Y, Martínez de Luco García E, Martínez de Luco García M. Curso básico sobre hipertensión. Tema 3. Diuréticos. Farmacia Profesional [Internet] 2017 [citado 8 ene 2024];31(3):23-9. Disponible en: https://www.elsevier.es/es-revista-farmacia-profesional-3-articulo-curso-basico-sobre-hipertension-tema-X0213932417612237
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Metoprolol Aurovitas 100 mg comprimidos recubiertos con película EFG [Intenet] [Internet]. Disponible en: https://cima.aemps.es/cima/pdfs/ft/82000/FT_82000.pdf
- Martínez Rodríguez L, Mármol Gutiérrez L. Curso básico sobre hipertensión.Tema 4. Betabloqueantes. Farmacia Profesional [Internet] 2017 [citado 8 ene 2024];31(4):20-5. Disponible en: https://www.elsevier.es/es-revista-farmacia-profesional-3-articulo-curso-basico-sobre-hipertension-tema-4–X0213932417614186
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Nebivolol NORMON 5 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/70928/FT_70928.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Bisoprolol cinfa 10 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/78905/FT_78905.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Atenolol cinfa 50 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/63146/FT_63146.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Propranolol Kern Pharma 40 mg comprimidos recubiertos con película EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/83607/FT_83607.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Trandate 100 mg comprimidos recubiertos [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/54527/FT_54527.html
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica Carvedilol Cinfa 25 mg comprimidos EFG [Internet] [Internet]. [citado 11 ene 2024];Disponible en: https://cima.aemps.es/cima/dochtml/ft/68328/FT_68328.html
- Martell Claros N. Mecanismo de acción de las distintas familias de antihipertensivos. Diabetes Práctica [Internet] 2016;7(Supl. Extr. 2):1-28. Disponible en: https://www.diabetespractica.com/files//docs/publicaciones/146478191906_Martell_S7-2.pdf
- American Diabetes Association Professional Practice Committee. Standards of Care in Diabetes-2024. Diabetes Care [Internet] 2024;47(Suppl 1). Disponible en: https://diabetesjournals.org/care/issue/47/Supplement_1
- Marx N, Federici M, Schütt K, Müller-Wieland D, Ajjan RA, Antunes MJ, et al. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes: Developed by the task force on the management of cardiovascular disease in patients with diabetes of the European Society of Cardiology (ESC). European Heart Journal [Internet] 2023 [citado 4 oct 2023];ehad192. Disponible en: https://doi.org/10.1093/eurheartj/ehad192
- Arroyo D, Quiroga B, de la Fuente G de A. Hipertensión arterial en la enfermedad renal crónica. Medicine – Programa de Formación Médica Continuada Acreditado [Internet] 2019 [citado 8 ene 2024];12(81):4772-8. Disponible en: https://www.sciencedirect.com/science/article/pii/S030454121930157X
- McDonagh TA, Metra M, Adamo M, Gardner RS, Baumbach A, Böhm M, et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: Developed by the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). With the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2022;24(1):4-131.
- Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). European Heart Journal [Internet] 2020 [citado 8 ene 2024];41(1):111-88. Disponible en: https://doi.org/10.1093/eurheartj/ehz455
- Peacock E, Krousel-Wood M. Adherence to Antihypertensive Therapy. Med Clin North Am [Internet] 2017 [citado 8 ene 2024];101(1):229-45. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5156530/
ES-CAN-2400005